Introduksjon til BevApp
- Vis omtanke for pasientens ve og vel
- Forklar hva som skal skje og hvorfor
- Sikre deg pasientens medvirkning
- Vis omtanke ved smertefulle eller pinlige prosedyrer
- Fang opp verbale og nonverbale signaler fra pasienten
- Sjekk ut egne tolkninger av disse med pasienten
- Vis forståelse, innsikt og hjelpsomhet
Generelle prinsipper i undersøkelsen:
- Pasienten bør være avkledd (brystholder og truse beholdes på)
- Spør alltid om det er greit for pasienten å være avkledd
- Finn gode løsninger for en trygg undersøkelsessituasjon
- Vær oppmerksom på pasientens ansiktsuttrykk og eventuelt om din undersøkelse utløser sterke smerter
- Informer om hva du gjør underveis og hva du forventer av tilbakemelding fra pasienten på din undersøkelse
God systematikk er halve undersøkelsen:
Start alltid med å observere pasientens spontane bevegelser og legg merke til kroppsholdning, muskelspenninger og respirasjon. For hvert ledd gjør man inspeksjon, deretter funksjonsundersøkelse med aktiv bevegelse, passiv bevegelse og isometrisk bevegelse. Noter bevegelsesutslagene, og noter om du finner kraftsvikt. Palpasjon gjøres i to trinn under undersøkelsen. Først gjør du deg opp en mening om du ved palpasjon finner leddhevelse og/eller varme over aktuelt ledd. Når hele funksjonsundersøkelsen er avsluttet, og før du konkluderer med dine funn, prøver du å vurdere konsistens og spenninger i muskulatur. Lokaliser eventuelle triggerpunkter i muskulatur, og se om du klarer å utløse spredning av smerter.
Spirallæring av funksjonsundersøkelse
Krav til forberedelse
«Flipped classroom» og «Spirallæring»
- Krav til studenten, forberedelse før trening i funksjonsundersøkelse
- Repetere muskel/skjelett- og nevroanatomi
- Repetere funksjonsundersøkelse fra tidligere delemner
- Sett av tid til forberedelse før trening i funksjonsundersøkelse
- Omvendt undervisning (Flipping)
- Gå igjennom relevante tema i BevApp før treningen starter
- Tiden i klasserommet fylles med læringsaktiviteter, dialog, veiledning, formative tilbakemeldinger og faglige samtaler
- Spirallæring
- Vektlegges gjentagelse/fornyelse av innholdet
- Utdyping/fornyelse av noe som tidligere er presentert
Funksjonsundersøkelse i legeutdanningen
- 2. studieår (Delemne 2.4)
- Knytte anatomi og fysiologi til praktiske ferdigheter
- 2 t forelesning muskel/skjelett i allmennmedisin
- 3 t introforelesning funksjonsundersøkelse
- 4 t praksis funksjonsundersøkelse
- 4. studieår (Delemne 4.10)
- Knytte sykdomsforståelse til diagnostiske ferdigheter
- 6 t introforelesning funksjonsundersøkelse
- 4 t praksis funksjonsundersøkelse
- 6. studieår (Delemne 6.5)
- Knytte differensialdiagnostisk tenkning til funn ved undersøkelse
- 6 t introforelesning funksjonsundersøkelse
- 6 t øvelser funksjonsundersøkelse
- 6 t prøveeksamen funksjonsundersøkelse
Sluttkompetanse
2. studieår
- Kunne gjennomføre en enkel klinisk undersøkelse av bevegelsesapparatet
- Ha særlig fokus på å forstå det anatomiske grunnlaget for funn ved klinisk undersøkelse og forstå hvordan anatomiske forhold kan forklare symptomer ved lidelser i bevegelsesapparatet
4. studieår
- Kunne gjennomføre en komplett allmennmedisinsk klinisk undersøkelse av alle strukturer i bevegelsesapparatet
- Kunne analysere og sette sammen opplysningene fra anamnese og klinisk undersøkelse til et klinisk mønster som gjør det mulig å gjenkjenne de vanligste lidelsene i muskel- og skjelettsystemet
- Kunne foreslå allmennmedisinsk behandling av muskel- og skjelettlidelser og vite hvilke tilstander som krever nærmere utredning i spesialisthelsetjenesten
6. studieår
- Kunne analysere opplysningene fra anamnese og klinisk undersøkelse med tanke på å sette en foreløpig diagnose slik det gjøres i allmennpraksis
- Kunne gjennomføre et selvstendig resonnement i forhold til mulige differensialdiagnoser og foreslå videre utredning
- Kjenne til de vanligste behandlingsprinsippene for lidelser i bevegelsesapparatet slik de praktiseres i allmennpraksis
- Kunne redegjøre for oppfølging av pasienter med muskel- og skjelettlidelser i allmennpraksis
- Vite hvilke og når pasienter med muskel- og skjelettlidelser skal henvises til spesialisthelsetjenesten
Målsetning
- Gjennomføre en rasjonell klinisk undersøkelse
- Komme fram til tentative diagnoser i bevegelsesapparatet
- Forstå hvilke behandlingsmuligheter man har i allmennpraksis
- Forstå hvilke tilstander som må henvises til spesialisthelsetjenesten
Indikatorer på oppnådd målsetning
- Ut fra opplysningene i anamnesen komme fram til en testbar klinisk problemstilling
- Klare å gjennomføre en relevant klinisk undersøkelse på 10 minutter
- Klare å stille opp tentative diagnoser basert på anamnese og funn ved klinisk undersøkelse
- Foreslå aktuelle behandlingstiltak i allmennpraksis
- Foreslå relevant videre utredning
- Vite når og hvilke pasienter som skal henvises til spesialisthelsetjenesten
Øvelsesmomenter
- Kunne gjennomføre funksjonsundersøkelse med Standardtester
- Inspeksjon
- Aktive bevegelser
- Passive bevegelser
- Isometriske bevegelser
- Palpasjon
- Kunne gjennomføre funksjonsundersøkelse med Spesialtester
Valg av tester ved funksjonsundersøkelse
Problemstillinger
- Hvilke tester skal du velge?
- Hvorfor skal du velge dem?
- Hvordan skal du tolke dem?
Utfordringer
- Hvilke diagnoser i bevegelsesapparatet er det mulig å stille i allmennpraksis?
- Hvordan er det mulig ved hjelp av klinisk undersøkelse å komme fram til en eller flere tentative diagnoser?
Hva leter vi etter?
- Funn som ved klinisk undersøkelse er gjenkjennbare og typiske for en spesifikk lidelse i bevegelsesapparatet
- Basert på anamnese og den gjennomførte kliniske undersøkelsen prøve å finne et klinisk mønster som «best mulig» kan beskrive pasientens tilstand
- Hvilke tester som er positive og hvilke tester som er negative og ut fra en samlet vurdering trekke en slutning om hvilken diagnose som er «mest sannsynlig» i det enkelte tilfellet
Hva må vi vite om pasienten?
- Hvilke typiske plager som foreligger i de ulike aldersgruppene
- Prevalens av smerter i ulike deler av bevegelsesapparatet
- Om det foreligger traume i sykehistorien
- Om smertene er belastningsutløst
- Om det er mistanke om nevrologiske utfall
- Om det er mistanke om revmatologisk sykdom
- Om det er mistanke om infeksiøs tilstand
Standardundersøkelsen består av fem tester
Inspeksjon; hevelse, feilstilling, akser, kurver, symmetri
Aktive bevegelser; vilje og evne til å bevege det smertefulle området, observerer bevegelsesutslag
Passive bevegelser; stresser ikke-kontraktilt vev (leddkapsel, ligamenter, nerver, bursa), noterer maksimalt bevegelsesutslag og endefølelse
Isometriske bevegelser; stresser kontraktilt vev (muskler, sener), får en idè om kraftprestasjon og smerter
Palpasjon; konsistens og spenninger i muskulatur, triggerpunkter i muskulatur, leddhevelse, varme
Fra standardundersøkelse til spesialtest
Anamnesen gir en arbeidshypotese, en testbar problemstilling
Standardundersøkelse
- Inspeksjon
- Aktive bevegelser
- Passive bevegelser
- Isometriske bevegelser
- Palpasjon
- Gir et gjenkjennbart klinisk bilde/mønster
- Gir mulighet for å sette opp tentative diagnoser sortert etter sannsynlighet for en tilstand
- Åpner for behandlingsmuligheter i allmennpraksis

Spesialtester
- Spesifikke tester
- Styrker eller svekker sannsynligheten for en tentativ diagnose
- Danner beslutningsgrunnlag for videre utredning, for eksempel billeddiagnostikk
- Danner beslutningsgrunnlag for videre behandling, for eksempel operasjon
Fare for feildiagnostikk
- Når man bruker spesialtester det ikke er indikasjon for (lav prevalens av tilstanden i populasjonen)
- Når man bruker spesialtester i feil populasjon (for eksempel i allmennpraksis istedenfor på ortopedisk poliklinikk)
- Når man bruker tester det ikke er indikasjon for, og når testen brukes i feil populasjon, øker faren for falsk positiv test som kan medføre overdiagnostikk, overutredning og overbehandling
Overdiagnostikk, Overutredning, Overbehandling
Overdiagnostikk
- Legen bruker unødvendige kliniske tester
- Legen har en uklar klinisk problemstilling etter anamneseopptak
- Legen benytter kliniske tester som ikke er validert for bruk i allmennpraksis
Overutredning
- Unødvendige blodprøver, røntgenundersøkelser og henvisning til spesialist
- Kan skyldes usikkerhet om hvilke tilstander som kan behandles i allmennpraksis
- Kan skyldes usikkerhet vedrørende diagnostikk, hva er sykdom?
Overbehandling
- Behandling som ikke har dokumentert effekt
- Behandling etter press fra pasienten/pasientforeninger
- Iverksettelse av mer komplisert behandling enn nødvendig, problemer som kan løses i primærhelsetjenesten blir behandlet i sykehus
Maher, C.G., O’Keeffe, M., Buchbinder, R. and Harris, I.A. (2019), Musculoskeletal healthcare: Have we over‐egged the pudding?. Int J Rheum Dis, 22: 1957-1960. doi:10.1111/1756-185X.13710
Undersøkelse av passiv leddbevegelse
Undersøkelse av passiv leddbevegelighet
- Foreligger det et redusert bevegelsesutslag i leddet?
- Hvordan er endefølelsen i bevegelsesutslaget?
- Foreligger det et kapsulært bevegelsesmønster?
- Foreligger det et ikke-kapsulært bevegelsesmønster?
Undersøkelse av passiv leddbevegelighet, normal endefølelse
- Strekk i leddkapsel (f.eks. endepunkt hofte rotasjon)
- Bløtvev mot bløtvev (f.eks. endepunkt albue fleksjon)
- Ben mot ben (f.eks. endepunkt albue ekstensjon)
Undersøkelse av passiv leddbevegelighet, patologisk endefølelse
- Hard endefølelse/stoppfølelse ved artrose
- Spastisk endefølelse (muskulær spasme for å begrense bevegelsesutslaget) ved kapsulitt/artritt
- Fjærende endefølelse ved meniskskade (bevegelsen stopper tidligere enn forventet og man kjenner en fjærende motstand mot bevegelsen fordi menisken blokkerer for fullt bevegelsesutslag)
- Tom endefølelse (pasienten holder igjen) når det er uvilje mot bevegelse
Hva er et kapsulært bevegelsesmønster?
- Et kapsulært bevegelsesmønster defineres som innskrenket passiv bevegelse i et ledd som følger et bestemt mønster der noen bevegelsesutslag er mer innskrenket enn andre
- Skyldes betennelse i leddhinnen (artritt) eller i leddkapselen (kapsulitt)
- Hvert ledd i kroppen har erfaringsmessig sitt spesifikke kapsulære bevegelsesmønster, eksempler
- Skulder: Mest redusert utadrotasjon, mindre for abduksjon og minst for innadrotasjon
- Hofte: Mest redusert innadrotasjon, mindre for fleksjon og abduksjon og minst for ekstensjon
- Kne: Mer redusert fleksjon enn ekstensjon
Hva er et ikke-kapsulært bevegelsesmønster?
- Redusert bevegelsesutslag i et ledd som ikke skyldes artritt eller kapsulitt
- Mulige årsaker kan være
- Leddbåndskade
- Meniskskade
- Bursitt
- Muskelskade
- Eksempler på ikke-kapsulære bevegelsesmønster
- Smertefull bue ved aktiv abduksjon i skulder
- Redusert fleksjon eller ekstensjon i kneleddet pga. menisk
Hypermobilitet i ledd (Beighton-skår)

Inspeksjon
Hyperekstensjon kne
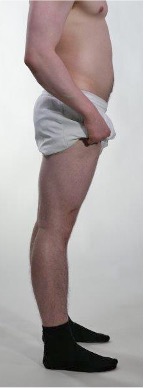
Aktive bevegelser
Fleksjon med håndflater i gulvet

Hyperekstensjon albue
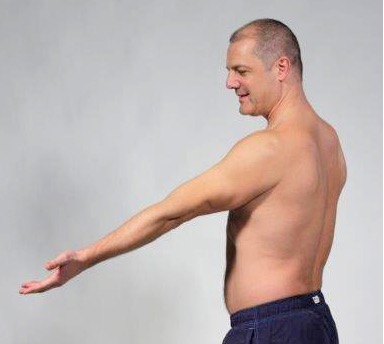
Passive bevegelser
Hyperekstensjon tommel
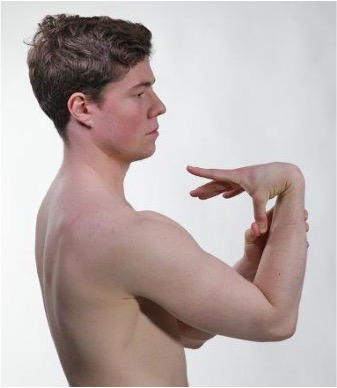
Hyperekstensjon lillefinger

Hypermobilitet

Beighton-skår
- Tommel hyperekstensjon 2 poeng
- Lillefinger hyperekstensjon 2 poeng
- Albue hyperekstensjon 2 poeng
- Kne hyperekstensjon 2 poeng
- Fleksjon rygg med håndflate i gulv 1 poeng
- Maksimalt 9 poeng
- Hypermobilitet når ≥ 5 poeng hos voksne og ≥ 6 poeng hos barn
Hypermobilitet
- Er hypermobile ledd årsaken til pasientens plager?
- Aktiv og passiv bevegelse av et hypermobilt ledd må utløse smerter som pasienten gjenkjenner som sitt problem
- Pasienten må ha hatt artralgi i mer enn 3 ledd i mer enn tre måneder
- Dersom det påvises hypermobilitet som forårsaker symptomer kan det foreligge en leddinstabilitet
Grahame R, Bird HA, Child A. The revised (Brighton 1998) criteria for the diagnosis of benign joint hypermobility syndrome (BJHS). J Rheumatol. 2000 Jul;27(7):1777-9. PMID: 10914867.
Sensibilitetsundersøkelse
Brodal, Per. Sentralnervesystemet, 5. utg. Oslo: Universitetsforlaget, 2013. ISBN 978-82-15-02112-6
Mekanoreseptorer i huden sender signaler i Aβ nervefibre
- Mekanoreseptorer i huden bidrar til at vi raskt kan merke om vi er i ferd med å miste grepet på en gjenstand, og de bidrar til å bedømme behovet for kraftøkning. Reseptorene bidrar også til informasjon om leddsans og kontroll av balanse og bevegelse. Reseptorene signaliserer deformering av vevet rundt seg. De er såkalte lavterskel mekanoreseptorer
- «Meissnerlegeme» reagerer på start/slutt innpressing i hårløs hud og er raskt adapterende, dvs slutter fort å sende signaler selv om de fortsatt stimuleres. De er avgjørende for diskriminerende følesans.
- «Merkelskiver» registrerer små innpressinger i huden, de bedømmer form og overflate på objekter som berører hud. De er langsomt adapterende, dvs at de fortsetter å reagere også ved stimulering som varer lenger. De er avgjørende for diskriminerende følesans.
- «Ruffinilegemer» registrerer strekk i huden (friksjon) for eksempel når vi holder gjenstander. De er langsomt adapterende.
- «Pacinilegemer» registrerer vibrasjon og er raskt adapterende.
Proprioceptorer i bevegelsesapparatet sender signaler i Aα og Aβ nervefibre
- Proprioceptorer informerer CNS om det som foregår i bevegelsesapparatet (muskler, sener, leddbånd, ledd, bindevev). Funksjonelt er de lavterskel mekanoreseptorer som reagerer på strekk.
- Muskelspolen
- Muskelspolen har intrafusale fibre av to typer, nuclear bag (cellekjernene samlet i midtpartiet) og nuclear chain (cellekjerner fordelt i hele fiberens lengderetning). Aα fibre av typen Ia (Lloyd klassifikasjon) ligger rundt nuclear bag og Aβ fibre av typen II (Loyd klassifikasjon) ligger rundt nuclear chain i muskelspolen og betegnes primære sensoriske endeforgreninger. Strekk i de infrafusable fibrene gir et aksjonspotensiale. Bag fibrene er ansvarlig for dynamisk følsomhet (Ia fibre), chain fibre er ansvarlig for statisk følsomhet (II fibre).
- Signaler fra muskelspoler bidrar til bevisste oppfattelse av stilling og bevegelse i ledd. Hjernen beregner musklenes lengde og lengdeendringer ved å integrere signalene fra mange muskelspoler.
- Senespolen
- Senespolen (Golgi seneorgan) har sensorisk nervefiber som slynger seg rundt og mellom en gruppe bindevevsfibre i senen på overgangen til muskelen. Aα fiber av typen Ib (Loyd klassifikasjon) er litt tynnere enn Ia fibrene og leder impuls litt langsommere.
- Adekvat stimulus er strekk av senen. Senespolen stimuleres både av tøyning i muskelen eller kontraksjon i muskelen. Sender informasjon til CNS om spenningen i muskelen til enhver tid. Hovedfunksjon er å gi informasjon til CNS om hvor kraftig muskelen kontraherer seg. Senespolen er mest følsom for kontraksjon i muskelen.
Aα og Aβ nervefibre og sentrale baner
- Nervefibre fra hudens lavterskel mekanoreseptorer sendes til medulla spinalis, lamina III-V. Nervefibre fra proprioseptorer (muskler og ledd) ender i Rexed lamina VI, VII og IX og noen nervefibre går direkte til motoriske forhornceller for segmentale reflekser.
- Aα og Aβ nervefibrene legger seg medialt i ryggmargen. De fortsetter opp i bakstrengen. Den mediale delen kalles fasciculus gracilis som utgjøres av fibre fra nedre del av kroppen og fra underekstremitetene. Fibrene går til bakstrengskjernen nucleus gracilis. Den laterale delen kalles fasciculus cuneatus som utgjøres av fibre fra øvre del av kroppen og fra overekstremitene og går til bakstrengskjernen nucleus cuneatus. Sensorisk signaler fra ansiktet ender i den sensoriske trigeminuskjernen og 2. nevron går til thalamus
- 2. nevron fra bakstrengskjernene i medulla oblongata krysser- denne banen kalles lemniscus medialis
- 3. nevron går fra thalamus (ventrale kjerner) til somatosensorisk cortex S1
- Bakstrengen er en viktig bane for trykk, berøring/diskriminerende sensibilitet (dvs å kunne bestemme bevegelsesretningen av et stimulus, sammenligne hastighet av bevegelse og størrelse av objekter), vibrasjon og leddsans (dvs presise bevegelser som krever rask justering av muskelkraft som svar på sensoriske tilbakemeldinger)
- Informasjon fra proprioseptorer (muskelspoler og senespoler) og fra lavterkselmekanoreseptorer i huden sendes også via tractus spinocerebellaris dorsalis, tractus spinocerebellaris ventralis, tractus spinocerebellaris rostralis og fibre fra nucleus cuneatus externus til lillehjernen.
Termoreseptorer sender signaler i Aδ og C nervefibre
- Reseptorene reagerer på svært små endringer av temperaturen i huden (endringer på 0,2˚C registreres)
- Kuldereseptorer registrerer avkjøling til under normal hudtemperatur, til under 32˚C
- Varmereseptorer registrerer en økning i temperatur opp til 45˚C
- Temperaturer under 32˚C og over 45˚C oppfattes som smerter og ledes av polymodale nociseptorer
Nociseptorer sender signaler i Aδ og C nervefibre
- Dette er frie nerveender som reagerer på henholdsvis sterk mekanisk påvirkning som klyping, strekk og skjæring i vevet
- De er høyterskel mekanoreseptorer som reagerer på vevsskade og betennelse som medfører frisetting av kjemiske stoffer i vevet. Reseptorene fungerer som et alarmsystem om at noe er galt i kroppen og at det trengs en endring av atferd for å unngå skade (celleskade foråsaket for eksempel av metabolitter, betennelsesstoffer eller mekaniske påkjenninger).
- De reagerer også på ekstrem varme over 45˚ C eller ekstrem kulde under 32˚ C i vevet
- Nociseptorer som har disse funksjonene betegnes som polymodale
Frie nerveender i huden sender signaler i C nervefibre
- Nerveendene er lokalisert rundt hårene i huden og reagerer når hårene blir bøyd.
- Signaler fra nerveendene oppfattes som berøring.
Aδ og C nervefibre og sentrale baner
- Nervefibre fra nociseptorer (C fibre) og termoreseptorer (Aδ) går til Rexed lamina I og II. C fibre går hovedsakelig til substantia gelatinosa i Rexed lamina II, her former innkomne C fibre traktus posterolaterale som går over flere segmenter i medulla spinalis. Impulstrafikken kan her både hemmes eller økes og derved påvirke hvor sterk smerteopplevelsen blir. Fibrene danner så synapse i dorsalhornet, 2. nevron krysser i medulla spinalis og danner tractus spinothalamicus i en anterolateral fascikkel (sideforstrengen) som går til thalamus. Fra thalamus går fibrene i et 3. nevron til S1 (somatosensorisk barkområde)
- Signaler fra nociseptorer behandles også i insula og i gyrus cinguli. I disse områdene integreres flere sansemodaliteter (for eksempel smak og lukt) med smerteimpulsene.
- Mange av signalene fra Aδ og C når ikke bevissthet. Små justeringer iverksettes automatisk før summen av stimulering blir så stor at vi oppfatter det bevisst som smertefullt. Vi endrer atferd i god tid før skaden oppstår uten at det krever spesiell oppmerksomhet. Smerteopplevelsen avhenger av samtidig aktivitet i et konstant nettverk i hjernebarken som kalles smertematriks-pain matrix (SI, SII, Bakre parietalkorteks, Prefrontalkorteks, Insula, Gyrus cinguli og Thalamus).
Sensoriske nervefibre, klassifikasjon
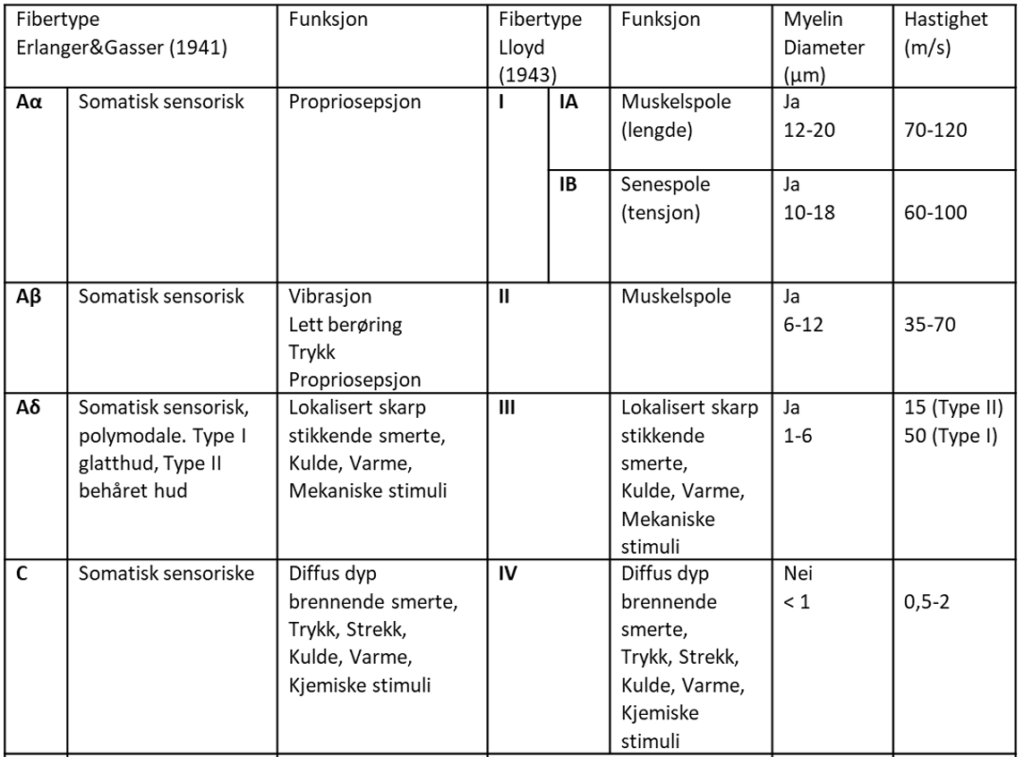
Bakstreng (Lemniscus-medialis-systemet)
Anterolateral streng (Spinothalamiske systemet)

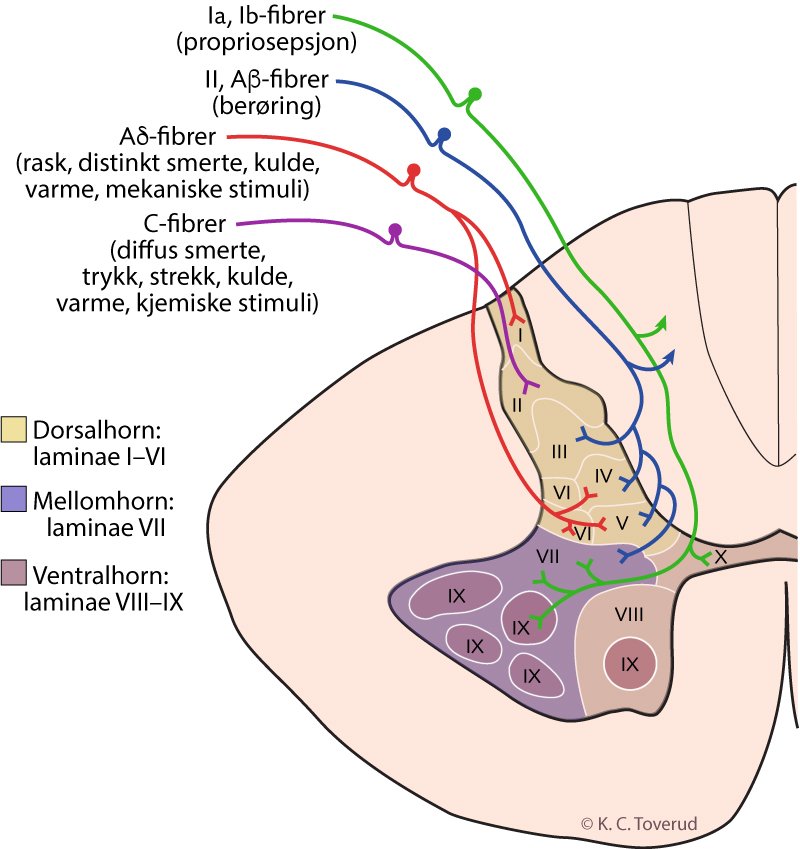
Prosedyre sensibilitetsundersøkelse
- Forklar pasienten nøye hensikten og målsetningen med undersøkelsen
- Sikre deg at pasienten forstår hensikten og målsetningen med undersøkelsen
- Demonstrer først hvordan stikk og lett berøring føles på et område med forventet normal respons
- Be pasienten om å lukke øynene eller unngå at pasienten ser på det hudområdet du ønsker å undersøke
- Gjennomfør undersøkelsen og sammenlign responser fra syk og frisk side
- Undersøk overfladisk sensibilitet med lett berøring, stikk og eventuelt med kaldt metall (for eksempel en stemmegaffel)
- Undersøk dyp sensibilitet med ledd- og vibrasjonssans
- Spør etter tydelige sideforskjeller. Vær oppmerksom på at det ikke er objektive funn, men pasientens subjektive angivelser med de feilkilder det innebærer
- Avgjør om det er sensibilitetstap, tegn eventuelt opp det sensoriske utfallet. Vurder om det representerer et dermatom, en perifer nerves innervasjonsområde eller om det er strømpe/hanske formet
- Nøkkelpunkter for screening av sensibilitet i dermatomer skjer i henhold til anbefalinger fra American Spinal Injury Association (ASIA) beskrevet i International Standards for the Classification of Spinal Cord Injury
Gjennomføring av sensibilitetsundersøkelse
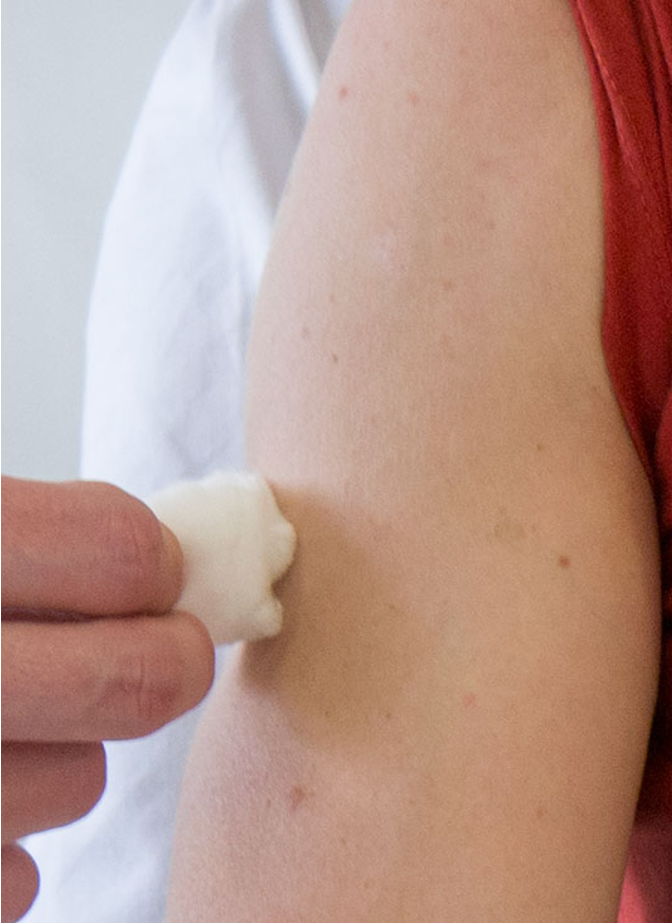
Lett berøring
Bakstrengs-lemniscus medialissystemet og Tractus spinothalamicus
- Pasienten har øynene lukket
- Berør sternum først med bomullsdott og få bekreftelse om at pasienten kjenner berøringen
- Pasienten sier «ja» hver gang han kjenner berøring
- Berør huden med bomulsdott, ikke stryk
- Sammenlign side
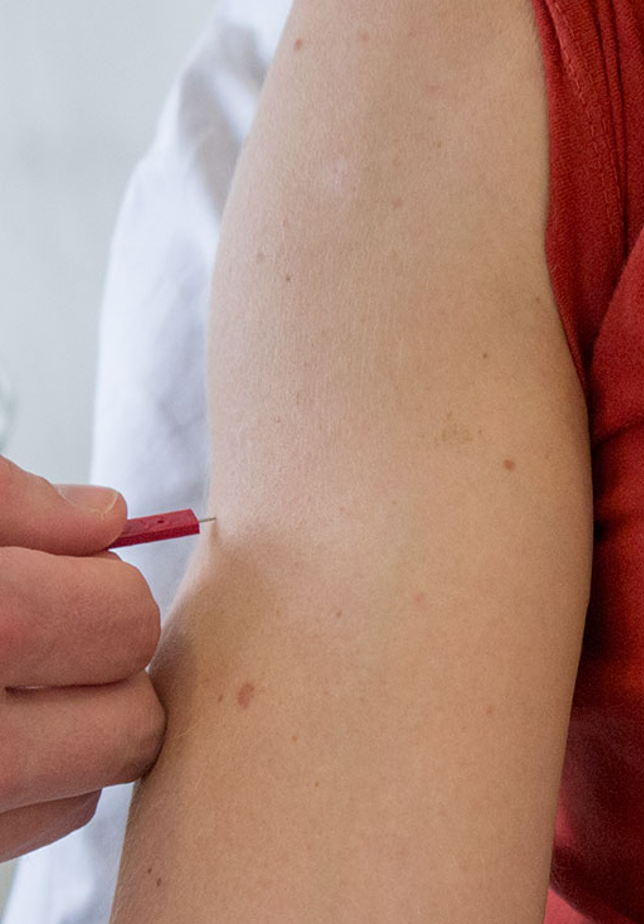
Stikk (smerte)
Tractus spinothalamicus
- Samme prosedyre som ved berøring
- Bruk den spisse enden av neurotip
Tolkning tap/endring av sensibilitet
- Skade av sidestrengsbanen: Tap av smerte- og temperatursans på kontralateral side av skadested i CNS. Pasienten kan merke annerledes følelse i huden, men har sjelden fornemmelse selv av at smerte eller temperatursans er endret. Kan komme av feks traume, kompresjon fra benete strukturer/tumorer/abscesser, inflammasjon, multippel sklerose, nevropati
- Skade av bakstrengsbanen: Tap av ledd- og vibrasjonssans på samme side som skadested i ryggmarg eller på motsatt side dersom skaden er skjedd over der fibrene krysser i medulla. Pasienten klager gjerne over ustøhet, ataksi eller klønethet. Kan komme av feks trauma, kompresjon fra benete struktur/tumor/abscesser, inflammasjon, multippel sklerose, og ulike metabolske tilstander slik som vitamin B12-mangel
- Mononevropati: Tap av flere sansemodaliteter i et område som følger distribusjonen til en enkelt perifer nerve. Kan komme av blant annet at nerven er/har vært i klem, diabetes mellitus eller betennelsesprosesser
- Polynevropati: Tap av flere sansemodaliteter i et område som tilhører flere perifere nerver. Gir typisk hanske-/sokkeformet utfall. Diabetes som årsak er hyppigst. Det finnes svært mange andre årsaker til dette.
- Radikulopati: Tap av vanligvis flere sansemodaliteter i et område som tilhører ett eller flere dermatomer som skyldes avklemming av nerven som ligger rotnært. Vanlig ved prolapser i nakken og korsryggen.
Kilde: https://studmed.uio.no/elaring/fag/nevrologi/sensibilitet
Gradering av tap/endring i sensibilitet
0 = Fraværende
1 = Endret (nedsatt eller forøket)
2 = Normal
Test for smerte
- Bruk neurotip for testing av smerte, målet er å utløse en skarp mild smertefull følelse
- Test først på normal side og få pasienten til å bekrefte at det føles som et stikk som oppleves som en mild smerte, denne smerten angis som 100%
- Undersøk så på symptomatisk side
- Be pasienten angi opplevelse av smerte
- Et signifikant tap av sensibilitet for smerte innebærer at pasienten angir at smerteopplevelsen bare er 5- 25 % sammenlignet med normal side
Test for temperatur
- Dersom man får adekvate responser på smertetesting er det ikke nødvendig å teste for temperatur sensibilitet, de følger oftest hverandre
- Dersom man ønsker å teste for kulderespons må det være for temperatur rundt 5-10˚C , for varmerespons 40-45˚C
- I den generelle nevrologiske undersøkelsen av temperatursans er det tilstrekkelig å angi om pasienten kjenner forskjell på kaldt og varmt stimuli
Test for lett berøring
- Lett berøring kan testes med en bomulsdott eller ved lett berøring av hudområdet med en fingertupp
- Registrer om pasienten gjenkjenner og kan lokalisere stedet for lett berøring
Test for propriocepsjon (dyp sensibilitet)
- Testing inkluderer bevegelse, posisjon, vibrasjon og trykk
- Test med lukkede øyne. Hold på siden av leddet når du utfører testen.
- Test passiv bevegelse i metotarsophalangelleddet i stortåen og i distale interphalagialleddet i en finger og be pasienten angi bevegelsesretning og bevegelsesutslag
- Pasienten vil merke 1 mm bevegelse i stortå og i DIP leddet vil pasienten merke den miste bevegelse (mikrobevegelse)
- Dersom det foreligger tap av dypsensibilitet vil pasienten ha sensorisk ataksi
- Tilleggstest vil være Rombergs test
Rombergs test
- Nyttig test når pasienten har ataksi eller alvorlig koordinasjonsproblemer, for eksempel i undersøkelse av pasienter med Parkinson sykdom, Vitamin B12 mangel, Meniers sykdom eller ved tertiær syfilis.
- Sjekk først at pasienten klarer å stå stødig med bena samlet og øynene åpen
- Be pasienten lukke øynene i 30 sekunder, dersom pasienten nå mister balansen er testen positiv
- En positiv test tyder på sensorisk ataksi. Dette er et klassisk, men svært sjelden, klinisk bilde som man kan se ved tilstanden tabes dorsalis (Syfilis)
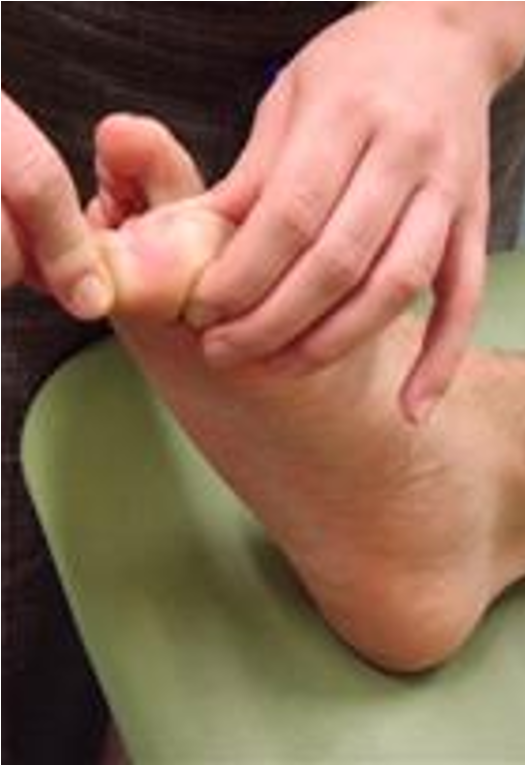
Test for vibrasjonssans
- For å teste vibrasjonssans brukes en stemmegaffel med 128 Hz
- Man starter undersøkelsen med å teste vibrasjonssans i antatt normalt område av kroppen slik at pasienten kan rapportere tilbake om normal vibrasjonssans
- Deretter plasseres stemmegaffelen på IP leddet stortå på symptomatisk ben
- Når pasienten rapporterer om opphør av vibrasjonssans flyttes stemmegaffelen mer proksimalt, for eksempel til mediale malleol
- Det registreres hvor lenge pasienten merker vibrasjon på det mest proksimale punkt som undersøkes, for eksempel fravær av vibrasjonssans over IP ledd stortå men til stede 5 sekunder på mediale malleol
- Tap av vibrasjonssans sees ved demyeliniserende sykdom, for eksempel MS.
- Tap av vibrasjonssans distalt men beholdt mer proksimalt kan tyde på polynevropati


Test for trykk
- Test for dypt trykk i huden sjekker sensibilitet i subkutane strukturer
- Må skilles fra test av overfladisk sensibilitet i huden
- Respons på dypt trykk i huden er nært knyttet til propriosepsjon
- Signalene sendes via bakstrengen
Test for dyp smerte
- Dyp smerte oppleves som mer diffus og mindre presist lokalisert enn overfladisk smerte
- Testen utføres ved å trykke hardt på muskler, sener, nerver eller foreta en hyperfleksjon i fingrenes IP ledd
- Tap av dyp sensibilitet er et klassisk funn ved syfilis (tabes dorsalis)
- Nerveforløpet for dyp smerte er det samme som for overfladisk smerte
Test for to punkts diskriminering
- Diskriminerende følesans undersøkes med to punkts diskriminering. Før undersøkelsen starter må man sikre seg at pasienten forstår oppgaven. Det beste er først å teste med stor avstand slik at pasienten kan rapportere tilbake han det kjennes to punkter.
- Testinstrumentet, som avgir to lette skarpe stimulus mot huden, holdes i ro et par sekundær før pasienten avgir respons.
- Topunkts-terskelen er den minste avstanden mellom to punktformede stimuli som kan atskilles og gjør det mulig uten synet å avgjøre at huden berøres i to punkter og ikke bare i ett.
- Topunkts avstanden er forskjellig på ulike deler av kroppen. På fingertuppene er den 2-4mmz, 8-12 mm i håndflaten, 20-30 mm på håndbaken og 30 40 mm på fotryggen. Diaskrimineringsevnen er større mellom to punkter på legg, lår, underarm og overarm enn på fotryggen.
- Tap av topunkts diskrimineringsevne uten tap av andre taktile og proprioseptive sanser kan tyde på skade i parietallappen.

Hudsensibilitet som avviker fra normalt, nevropatiske smerter
Sensibilisering
Økt følsomhet for smerter i vevet
- Ved skade i vevet blir nociseptorene overfølsomme
- Vi får en økt impulsstrøm inn til ryggmargen
- Ikke-smerteførende nevroner påvirkes, lett berøring oppleves som smertefullt
- Inaktive nevroner blir sensitive for mekanisk og termisk stimuli
Økt følsomhet for smerter i hjernen
- Økt aktivitet i nociseptorer gir økt frisetting av transmittorsubstanser i ryggmargen
- Vi får en raskere signaloverføring av smerteimpulser til hjernen
- Dette fører til at nervecellene responderer på normal stimulering som om det er smerte
- Vi vil etter hvert få en kraftigere og kraftigere respons på normal stimulering, hjernen oppfatter det som smerte.
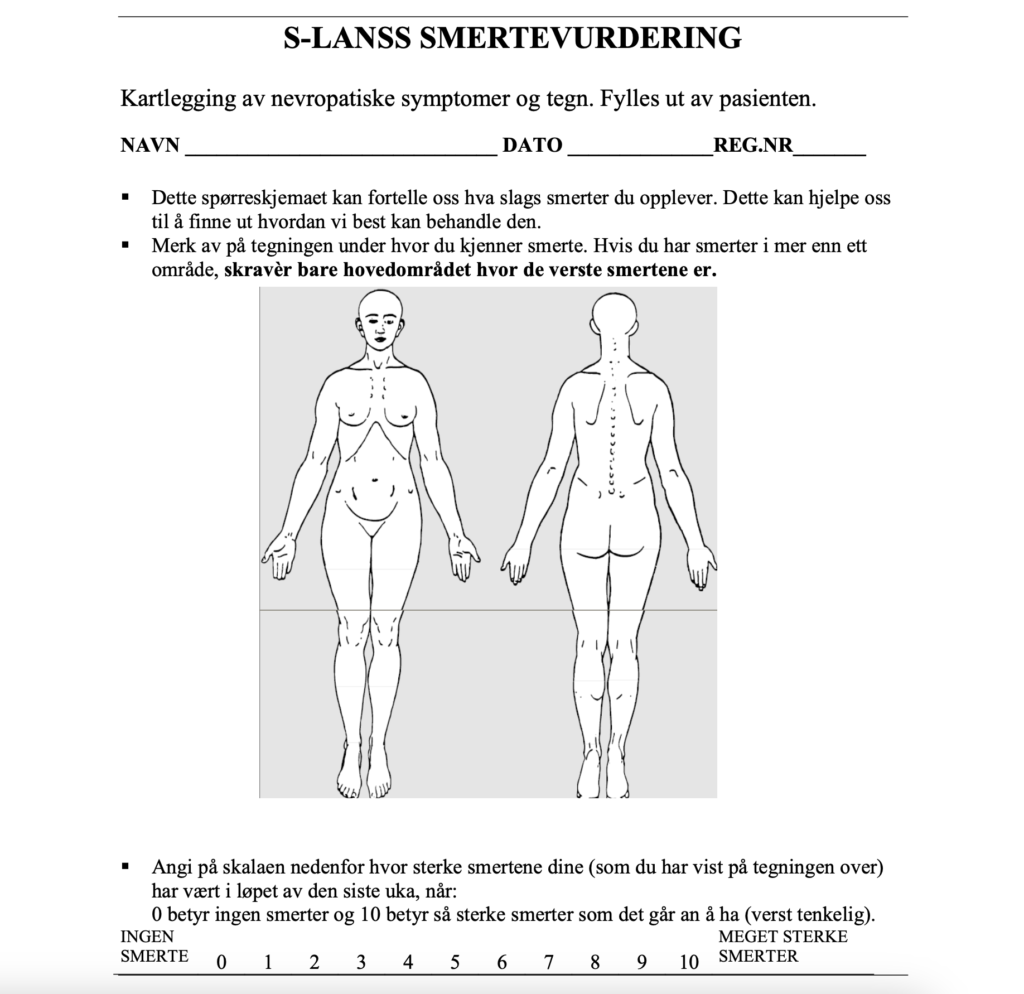
Leeds Assessment of Neuropathic Symptoms and Signs pain scale (S-LANSS)
- Bokstavene er forkortelse av Selfcompleted-Leeds Assessment of Neuropathic Symptoms and Signs (Bennet et al 2005).
- Validert skjema for å identifisere nevropatiske smerter
- Maksimal skåre er 24, ved skåre > 12 sannsynlig at pasienten har nevropatiske smerter
Bennet MI, Smith BH, Torrance N, Potter J. The S-LANSS score for identifying pain of predominantly neuropathic origin: validation for use in clinical and postal research. J Pain. 2005 Mar;6(3):149-58. doi: 10.1016/j.jpain.2004.11.007. PMID. 15772908



Nevropatisk smerte
Nevropatisk smerte defineres av IASP (The International Association for the Study of Pain) som «smerte oppstått ved skade eller dysfunksjon av nervevev.»
Dysfunksjon av nervefibrene, f.eks. diabetes nevropati
- Impulsene som når hjernen samsvarer ikke med det som skjer i vevet
- Det vanligste symptomene er fornemmelser som kan føles som brenning, stikking, og prikking, kløe, nummenhet, maurkryping, varme eller kulde (Parestesi)
- Smerten føles som brennende, verkende, prikkende, eller som elektriske støt. Smerter kan også bli utløst ved normalt smerteløse stimuli (Allodyni).
Skade på nervefibrene, f.eks nervekompresjon
- Nervefiberen sender spontane impulser uten stimulering fra vevet, hjernen oppfatter det som smerter
- Ved klinisk undersøkelse finnes sensoriske endringer svarende til innervasjonsområdet for den affiserte nerven
- Finner endret hudsensibilitet for små temperaturforandringer (Allodyni) og økt smertefølsomhet (Hyperalgesia)
Kjersti Nøkleby, Tore Julsrud Berg, Diabetisk nevropati – en klinisk oversikt
Tidsskr Nor Lægeforen 2005, 125: 1646-9
| Parestesi | Parestesi er en hudfornemmelse som ikke skyldes ytre påvirkning. Disse fornemmelsene kan føles som brenning, tikking og prikking, kløe, nummenhet, maurkryping, varme eller kulde. Intensitet graderes ved undersøkelse på en VAS skala (0-10) og areal utbredelse av parestesi beskrives. |
| Allodyni | Allodyni er smerter forårsaket av en stimulus som normalt ikke gjør vondt. Terskelen for utløsning av smerteopplevelse kan være betydelig senket, slik at selv lett berøring av huden eller små temperaturforandringer kan utløse intense og langvarige smerter. Smertene kjennes gjerne brennende. Undersøkes først med å stryke en bomullsdott mot huden, registrerer om pasienten angir skarp brennende smerter og om smerten spres til «friskt» nærliggende hudområde. Deretter undersøkes respons på lett mekanisk trykk med en finger mot huden og det registreres om pasienten angir dyp smerte i området som stimuleres pluss mserter i nærliggende «friskt» hudområde. |
| Dysestesi | Dysestesi er forandring av hudfølelsen. For eksempel oppfattes berøring eller lett nålestikk som en ubehaglig, brennende fornemmelse. intensitet graderes ved undersøkelse på en VAS skala (0-10) og areal utbredelse av dysestesi i hudområdet beskrives. |
| Hyperalgesi | Hyperalgesi er økt og unormal smertefølelse selv ved normalt smertestimuli. Lett smertestimulering kan bli svært vondt og ubehagelig. Undersøkelsen utføres med nevrotip, registrer om normalt stikkende (men ikke smertefull stimuli) utløser smerter og registrer om smerten brer seg til «frisk» sone i hudområdet. |
Sensibilitet i ansikt, dermatomer med nøkkelpunkter
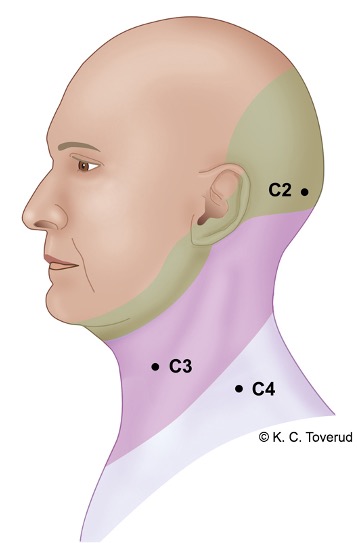
- C2: Minst 1 cm lateralt for protuberantia occipitales externa
- C3: I fossa supraclaviculare midtclavikulært
- C4: Like over acromioclavikulærleddet
International Standards for the Classification of Spinal Cord Injury©
Sensibilitet i ansikt, perifere nerver
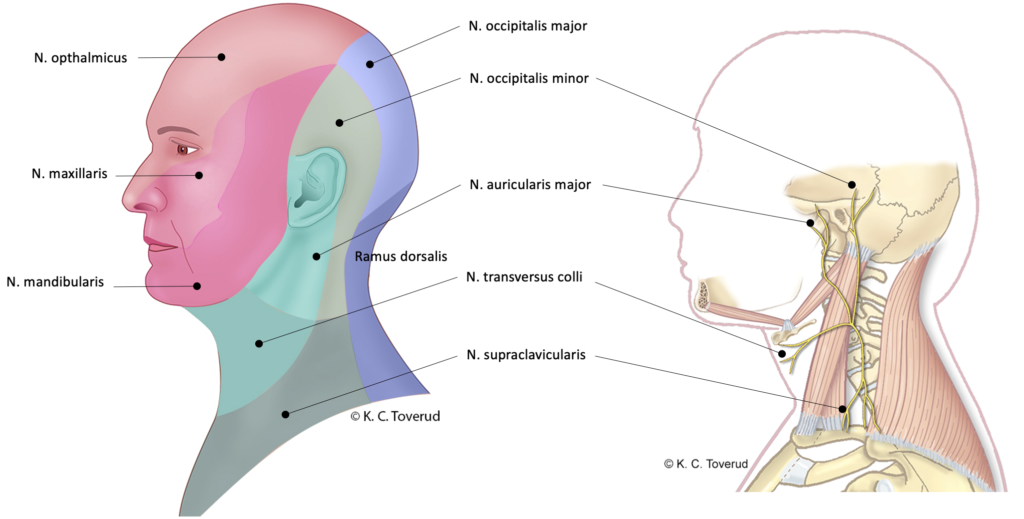
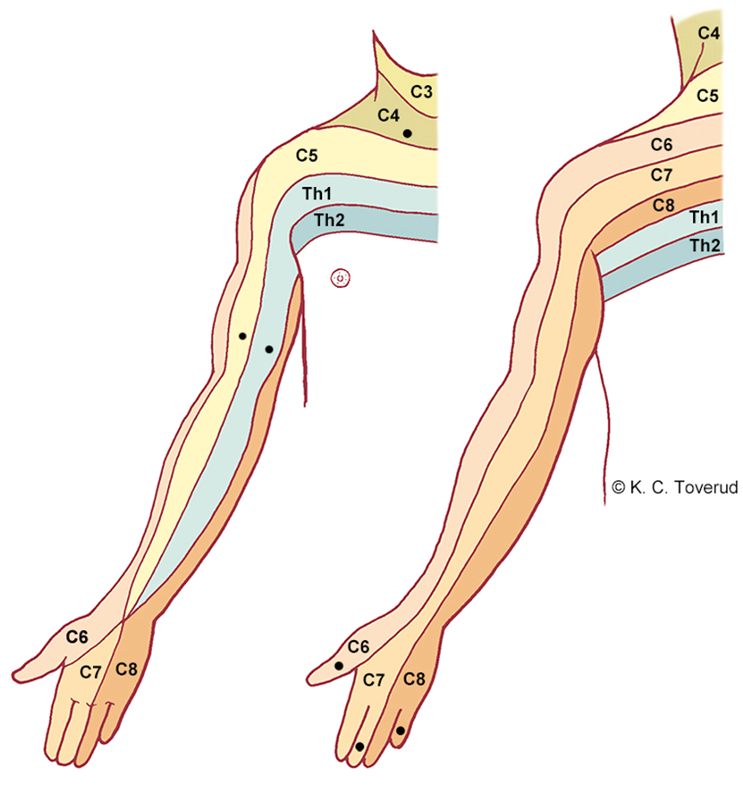
Sensibilitet i overekstremitet
Dermatomer med nøkkelpunkter
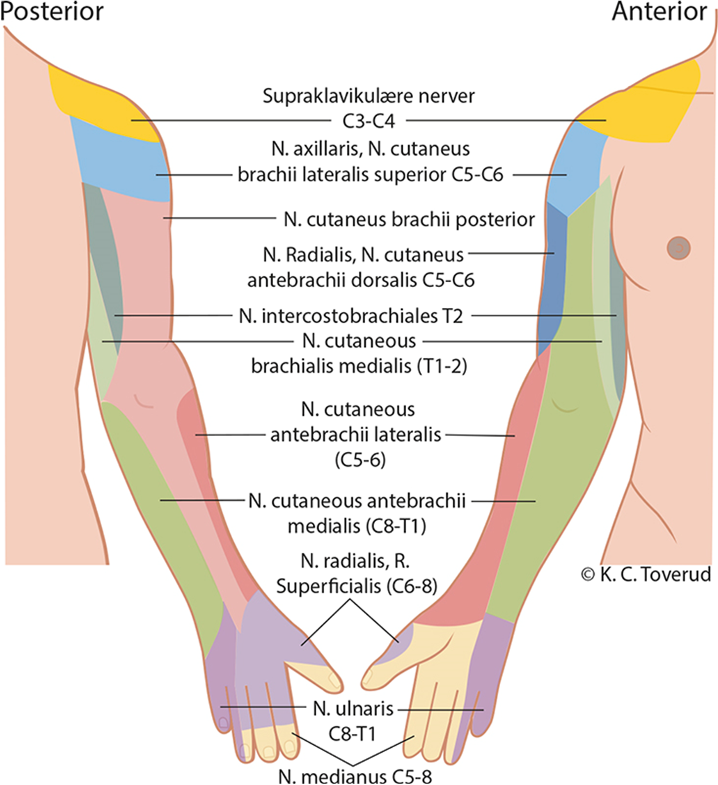
Perifere nerver
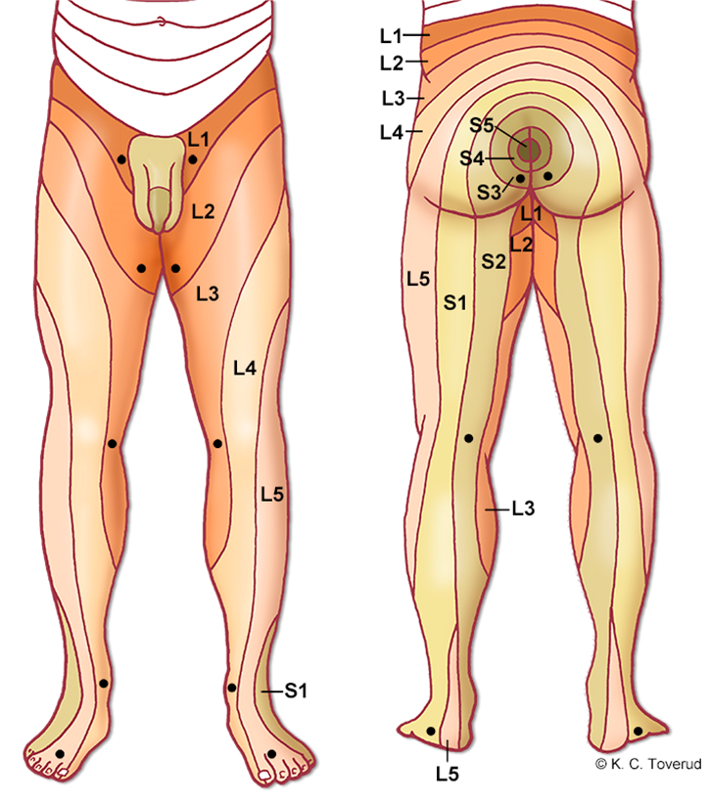
Sensibilitet i underekstremitet
Dermatomer med nøkkelpunkter
Perifere nerver

Kraftundersøkelse
Brodal, Per. Sentralnervesystemet, 5. utg. Oslo: Universitetsforlaget, 2013. ISBN 978-82-15-02112-6
Direkte motoriske baner
- Pyramidebanen (tracus corticospinalis) består av
- Fibre fra korteks cerebri til motoriske hjernenervekjerner i medulla oblongata
- I medulla oblongata på ventralsiden ligger de kortikospinale fibrene samlet i pyramiden
- Nederst i medulla oblongata krysser storparten av fibrene og fortsetter i ryggmargens sidestreng som tractus corticospinalis lateralis
- En mindre andel (ca. 15%) av fibrene fortsetter uten å krysse delvis i sidestrengen på samme side og delvis i forstrengen som traktuscorticospinalis ventralis
- Til slutt danner de corticospinale fibrene synapse med alfa motonevroner i ventralhornet i ryggmargen. Det er ca. 1 million fibre i pyramidebanen. Fibrene er nødvendig for presise viljestyrte bevegelser, spesielt med fingrene
- Pyramidebanens påvirkning av distal ekstremitetsmuskler (Hånd og Fot) skjer via fibre som er krysset.
- Pyramidebanens påvirkning av proksimal muskulatur (Rygg og Buk) skjer via fibre som er ukrysset.
- Til hodets muskler (Ansikt, Tunge, Svelg, Strupehodet) er det både kryssede og ukryssede fibre.
Indirekte motoriske baner
- Retikulospinale baner: Viktig for å opprettholde oppreist stilling, orientering av kroppen mot noe i omgivelsene, grovere bevegelser av ekstremitetene som å strekke armen mot noe.
- Tektospinale baner: Betydning for bevegelse av hodet og øynene (visuelle reflekser) mot noe i omgivelsene som fanger oppmerksomhet.
- Vestibulospinale baner: Informasjon om hodets stilling og bevegelser, kroppens stilling og balansen. Vestibulariskjernene formidler synets innflytelse på balansen i stående stilling.
- Monoaminerge baner fra hjernestammen: De kan forsterke eller hemme refleksbevegelser. Sender fibre til ventralhornet og påvirker motonevroneneseksitabilitet ved at motonevronene reagerer lettere på signaler fra for eksempel pyramidebanene.
Funksjoner til α motonevroner
- En motorisk enhet i medulla spinalis er en søyle med alfa motonevroner i Rexedlamina IX med dendritter som strekker seg i ryggmargens lengderetning og i bredden til Rexed lamina VII. Søylene forskyner en eller noen få funksjonelt like muskler.
- Hver søyle strekker seg gjennom to eller flere ryggmargsegmenter slik at en muskel får nerveforskyning fra mer enn ett ryggmargsegment (og gjennom flere enn en ventralrot). Hvert motonevron mottar rundt 30 tusen nerveterminaler (eksitatoriske og inhibitoriske), summen bestemmer en nesten uendelig mengde av forskjellige bevegelser.
- Ett alfa-motonevron forskyner ekstrafusale muskelfibre. Alle muskelfibrene nevronet innerverer kalles en motorisk enhet. Alle muskelfibrene i en motorisk enhet er av samme type.
- Signaloverføringen til en motorisk enhet kalles en nevromuskulær transmisjon. Det dannes et aksjonspotensiale som fører til en kortvarig kontraksjon (forkortning) av muskelcellen. Den kraften muskelcellen utvikler bestemmes av motonevronets signalfrekvens. Full kraft oppstår som et svar på et tog av nervesignaler med den høyeste frekvensen muskelcellen kan reagere på.
- Typer motonevroner
- Fasiske alfa motonevroner = Store tykke aksoner som brukes når raske bevegelser krever stor kraft (for eksempel som i eksplosive idretter)
- Statiske alfa motonevroner = Små tynnere aksoner brukes når det kreves presise bevegelser med liten kraft over lang tid (for eksempel i utholdenhetsidretter)
Funksjoner til γ motonevroner
- Efferent innervasjon av muskelspolen skjer fra γmotonevroner
- Fibrene ender i de distale tverrstripede delene av de intrafusale fibrene, signaler fører til kontraksjoner og midtpartiet av muskelspolen strekkes passivt.
- Regulerer muskelspolens følsomhet for strekk i muskelen (muskelens lengde og endring i lengde)
- Signaler fra muskelspoler bidrar til bevisst oppfattelse av stilling og bevegelse i ledd.
- Hjernen beregner musklenes lengde og lengdeendringer ved å integrere signalene fra mange muskelspoler.
Motoriske nervefibre, klassifikasjon

Øvre motonevron syndrom
- Svakhet i ekstensormuskulatur i overekstremitet og fleksjonsmuskulatur i underekstremitet
- Fravær av muskelatrofi, men det kan over tid utvikles inaktivitetsatrofi i muskulatur
- Økt muskeltonus med klonus
- Økte dype senereflekser
- Ekstendert plantarrefleks (Babinski tegn)
Karl Bjørnar Alstadhaug Den nevrologiske pasient, Fagbokforlaget 2022
Nedre motonevron syndrom
- Kraftsvikt i individuelle muskler innervert fra nerverot eller perifer nerve
- Muskelatrofi
- Redusert muskeltonus uten klonus
- Svake eller fravær av dype senereflekser
- Flektert plantarrefleks
Karl Bjørnar Alstadhaug Den nevrologiske pasient, Fagbokforlaget 2022
Vurdering av stand- og gangfunksjon
- Be pasienten stå med bena samlet og registrer om det foreligger ubalanse
- Ubalanse med åpne øyne indikerer sentral ataksi (kan sees ved cerebellar sykdom)
- Ubalanse med lukkede øyne (Romberg test positiv) indikerer sensorisk ataksi (kan sees ved polynevropati eller sykdom i ryggmargen)
- Vurder gangfunksjonen og se etter
- Ganghastighet
- Skrittlengde og armsving
- Tremor (kan sees ved Parkinson sykdom)
- Ataksi (bredbenet gange og problemer med å skifte gangretning kan sees ved cerebellar sykdom)
- Saksegange (spastisitet ved bilateral øvre motor nevron sykdom)
- Hemiplegisk gange (fleksjon i albue, håndledd, fingre pluss ekstensjon i hofte, kne pluss plantarfleksjon ankel kan sees ved unilateral øvre motor nevron sykdom)
- Trendelenburg gange (vaggende gange kan sees ved kraftsvikt i m. gluteus medius)
- Dropfot (kan sees ved kraftsvikt i m. tibialis anterior pganerverotaffeksjon L5 eller affeksjon av n.peroneus communis)
Vurdering av muskulatur
- Fasikulasjon
- Synlige irregulære muskelrykninger som skyldes spontan aktivitet i de motoriske enheter
- Kan sees i atrofiert muskulatur ved nedre motonevron syndromer
- Tremor
- Ufrivillige bevegelser som varierer i amplitude og frekvens. Forårsaket av vekselvis kontraksjon/relaksasjon av muskulatur rundt ledd.
- Kan blant annet sees ved hypertyreose og Parkinson sykdom
- Kan skyldes effekt av høyt alkohol- og kaffekonsum
- Kan være bivirkninger av medikamenter, for eksempel Ventoline og Bricanyl
- Tonus
- Undersøkes ved å registrere motstand ved passiv bevegelse av albue, håndledd, kne og ankel.
- Hypotoni i kombinasjon med atrofi, muskelsvakhet og utslukkede reflekser sees ved nedre motonevron syndrom
- Hypertoni kan enten skyldes spastisitet eller rigiditet. Spastisitet merkes som motstand mot raske bevegelser (i overekstremitet ved ekstensjon, i underekstremitet ved fleksjon), skyldes øvre motonevron syndrom og finnes i kombinasjon med muskelsvakhet, hyperrefleksi, positiv Babinski tegn og klonus særlig i ankelleddet. Rigiditet merkes som motstand mot langsom passiv bevegelse (blyrørsrigiditet eller tannhjulsrigiditet) og kan sees ved Parkinson sykdom
Ulike typer muskelarbeid
- Konsentrisk muskelarbeid: Muskelen utvikler kraft og trekker seg sammen, den blir kortere. Bidrar til leddbevegelse.
- Eksentrisk (dynamisk) muskelarbeid: Muskelen forlenges, slik at muskelen kan frigjøre nok kraft til å motvirke motkreftene. Kan sammenlignes med en brems. Et eksempel kan være at tyngden av ei vektstang du holder i hendene trekker stanga og armene nedover, slik at albueleddene blir strukket. Festepunktene for m. biceps blir trukket fra hverandre. Hvis du skal bremse bevegelsen når du senker vektstanga ned, må m. biceps utvikle kraft, samtidig som den blir strukket, for å holde igjen. Vi sier at muskelen arbeider dynamisk og eksentrisk (eksentrisk = fra sentrum).
- Isometrisk (statisk) muskelarbeid: Muskelen trekker seg sammen uten å endre lengde, og uten å skape kroppslig bevegelse. Benyttes for å stabilisere et ledd eller en kroppsdel, men også for å holde et ledd i en bestemt posisjon.
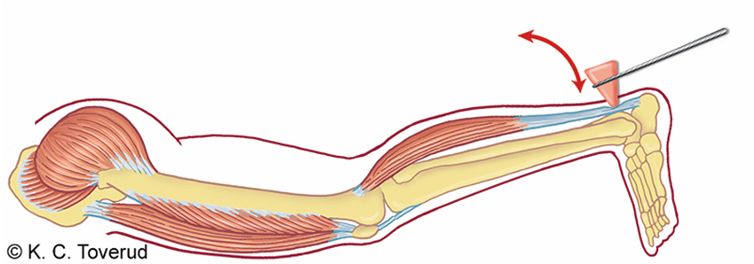
Prosedyre kraftundersøkelse
- Sjekker for redusert kraft
- Sjekker for smerter
- Testing av isometrisk muskelkraft
- Leddet stabiliseres i nøytral posisjon og det må ikke skje samtidigleddbevegelse
- Ber pasienten om å bruke kraft mot den motstanden somundersøkeren gir
- Tolkning
- Sterk og smertefri: Ingen patologi i muskel-sene komplekset
- Sterk og smertefull: Liten skade i muskel-sene komplekset (muskelbrist eller senebetennelse)
- Svak og smertefri: Komplett ruptur i muskel-sene komplekset eller patologi i nerveforskyning til muskelen
- Svak og smertefull: Mulig underliggende alvorlig skade, for eksempel brudd
320 par muskler i kroppen, mange kan testes

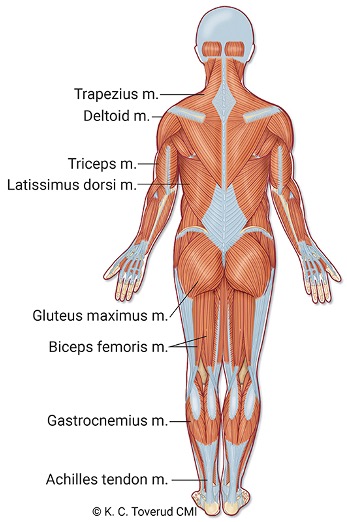
Gradering muskelkraft, kvalitativ skåring
5 = Normal kraft
4 = God kraft (Bevegelse mot motstand. 4-=25%,4=50%,4+=75% av normal kraft)
3 = Ganske bra kraft (Bevegelse mot tyngdekraft, men ingen motstand for øvrig)
2 = Dårlig kraft (Bevegelse av ledd når tyngdekraft er fjernet)
1 = En anelse kraft (Ingen bevegelse, men synlige eller palpable tegn til muskelkontraksjon)
0 = Null kraft (Paralyse)
Avers D. and Brown M. Daniels and Worthingham’s Muscle Testing. Techniques of Manual Examination and Performance Testing
10th edition, Elsevier 2019
Forklaring skåring av muskelkraft
5 (Normal kraft): Pasienten er i stand til å holde imot og undersøkeren klarer ikke å bryte pasientens motstand
4 (God kraft): Pasienten klarer ikke å holde imot undersøkerens kraft som bryter muskelmotstanden, pasienten gir etter (indikerer nedsatt motorisk innervasjon, opp til 50%, til muskelen/muskelgruppene som testes)
3 (Ganske bra kraft): Pasienten klarer å bevege mot gravitasjon og kanskje mot en helt lett motstand fra undersøkeren, minst 60-70 % svakere sammenlignet med normal kraft.
2 (Dårlig kraft): Pasienten klarer å bevege i horisontalplanet når det ikke er noen motstand men ikke mot gravitasjonen
1 (En anelse kraft): Mulig å observere noen kontraksjoner i muskulaturen, men kontraksjonene er ikke sterk nok til å sørge for bevegelse
0 (Null kraft): Ingen observerbar eller palpabel kontraksjon i muskelen
*Sato H, Miura M, Andrew PD. Fair as a percentage of normal using manual muscle testing of knee extensor strength. J Jpn Phys Ther Assoc. 1999;2(1):1-5. doi:10.1298/jjpta.2.1
Testing av nøkkelmuskulatur («prime movers») i ekstremitetene
- Brukes for å diagnostisere kraftsvikt som følge av nerverotaffeksjon i nakke og korsrygg*
- Sammen med resultater fra sensibilitetsundersøkelse og refleksundersøkelse mulig å si noe om hvilken nerverot som mest sannsynlig er affisert av trykk fra et skiveprolaps eller klem i en trang nerverotkanal
*American Spinal Injury Association (ASIA) beskrevet i International Standards for the Classification of Spinal Cord Injury
Refleksundersøkelse
Brodal, Per. Sentralnervesystemet, 5. utg. Oslo: Universitetsforlaget, 2013. ISBN 978-82-15-02112-6
Prosedyre refleksundersøkelse
- Strekkereflekser utløses fra muskel- og senestrukturer og medfører kontraksjon av tilhørende muskel
- Testen utføres ved at muskelen strekkes lett, deretter gis det et fast slag på senen med reflekshammeren. Refleksen bør slås fire-seks ganger for å se om responsen blir stabil
- Er en strekkerefleks opphevet eller nedsatt, kan det skyldes affeksjon et sted i refleksbuen: i den afferente nerven, i motorisk forhorncelle eller i den efferente nerven
Gradering av funn ved refleksundersøkelse
0 ikke tilstede
+1 tilstede
+2 livlig
+3 svært livlig
Jendrassiks manøver
- Dersom refleksene er vanskelig å utløse kan man prøve på å øke utslagsstyrken av refleksutslaget, Jendrassiks manøver, ved å be pasienten bite tennene sammen ved testing i overekstremitetene og ved testing i underekstremitetene be pasienten presse hendene sammen
- De motoriske nervebanene fra hjernen til muskulatur i armer og ben har normalt en hemmende virkning på senerefleksene. Manøveren skaper en kortvarig svekkelse av denne påvirkningen, slik at refleksene forbigående blir noe livligere

Reflekser overekstremitet
Dype senereflekser (myotatiske)

- Biceps (C5-6 myotom): Lokaliser senen med pekefinger og langfinger, strekk senen i retning pasientens håndledd, slå med et bestemt slag på senen og sjekk kontraksjon i muskelen
- Brachioradialis (C6 myotom): Slå like proksimalt for processus styloideus radii og sjekk for fleksjon og suppinasjon i underarmen
- Triceps (C7-8 myotom): Liggende pasient, underarmen hviler på pasientens mage med 40 ° fleksjon i albuen, slå på senen like proksimalt for festet på olecranon og sjekk for kontraksjon i muskelen
Reflekser underekstremitet
Dype senereflekser (myotatiske)

Senereflekser (myotatiske)
- Patellar (L3-4 myotom): Hofte og kneledd holdes i flektert stilling, hold på leggen under kneleddet og registrer kontraksjon i quadricepsmuskulatur
- Achilles (S1-2 myotom): Palper ut achillessenen og slå på senen, registrer plantarfleksjon i ankel. Enklest å utføre testen med pasienten i mageleie med 90 ° knefleksjon og holde på foten for å registrere kontraksjon
Overflatisk (hudrefleks), plantarrefleks
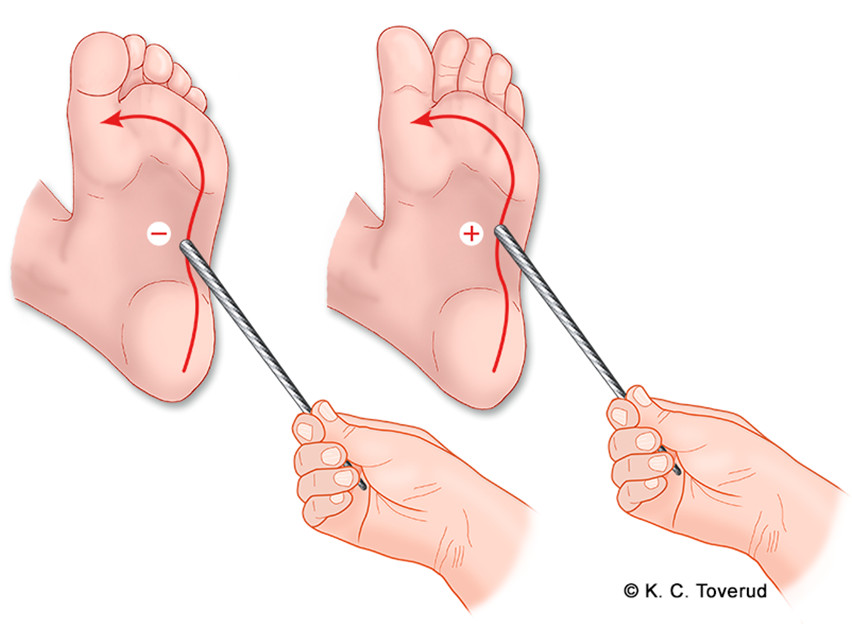
- Registrer om stortåen dorsalflekteres, Babinski’s tegn.
- Babinski’s tegn indikerer skade i øvre motor neuron
Tolkning av refleksundersøkelse
- Fravær av en enkelt refleks
- Patologisk dersom samtidig kraftsvikt eller sensibilitetstap, tyder på en perifer nerveskade eller en nerverotskade
- Dersom ingen andre ledsagende nevrologiske utfall tillegges funnet mindre vekt, men oppfølgende kontroller anbefales
- Fravær av reflekser bilateralt
- Noen få friske personer har ingen senereflekser, ikke patologisk dersom det samtidig ikke foreligger tegn til muskelsvakhet, muskelatrofi eller sensibilitetstap
- Asymmetriske reflekser
- Kan være normalt forekommende
- Viktig i diagnostikken ved hemiparese og øvre motor nevronskade som gir ensidig svært livlige reflekser
Refererte smerter
Brodal, Per. Sentralnervesystemet, 5. utg. Oslo: Universitetsforlaget, 2013. ISBN 978-82-15-02112-6
Refererte smerter fra N. sinuvertebralis
- Multisegmentale nociseptive smerter fra
- Annulus fibrosus
- Dura mater
- Ligamenter
- Lett trykk mot, slitasje og inflammasjon i disse strukturene induserer nociseptive signaler og skaper refererte smerter formidlet via n. sinuvertebralis
Breemer MC, Malessy MJA, Notenboom RGE. Origin, branching pattern, foraminal and intraspinal distribution of the human lumbar sinuvertebral nerves. Spine J. 2022 Mar;22(3):472-482. doi: 10.1016/j.spinee.2021.10.021. Epub 2021 Nov 1. PMID: 34737065.
Peng B, Wu W, Li Z, Guo J, Wang X. Chemical radiculitis. Pain. 2007 Jan;127(1-2):11-6. doi: 10.1016/j.pain.2006.06.034. Epub 2006 Sep 8. PMID: 16963186.
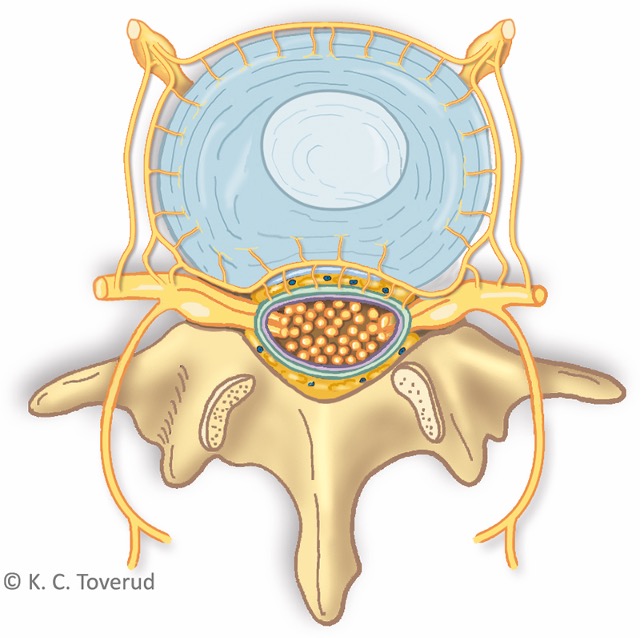
N. sinuvertebralis, funksjon
- Utgår fra ramus ventralis
- Går tilbake til spinalkanalen via foramenintervertebrale
- Sørger for sensorisk innervasjon til posteriore del av annulus fibrosus diskus intervertebralis, tilligamentum longitudinale posterior, til ligamentene på fasettleddene og de atlantoaxialeleddene, til periost på ryggvirvlene i spinalkanalen og til den anteriore delen av dura mater hvor de sensoriske fibrene overlapper og går opp og ned flere segmenter (multisegmental innervasjon)
- Nerven har både proprioceptive, nociceptive og sympatiske fibre
Groen GJ, Baljet B, Drukker J. The innervation of the spinal dura mater: anatomy and clinical implications. Acta Neurochir (Wien). 1988;92(1-4):39-46. doi: 10.1007/BF01401971. PMID: 3407473.
N. sinuvertebralis utgår fra ramus ventralis og går tilbake til spinal kanalen via foramen intervertebrale
Mulig forklaringsmodell for refererte smerter
Konvergens av nerveimpulser
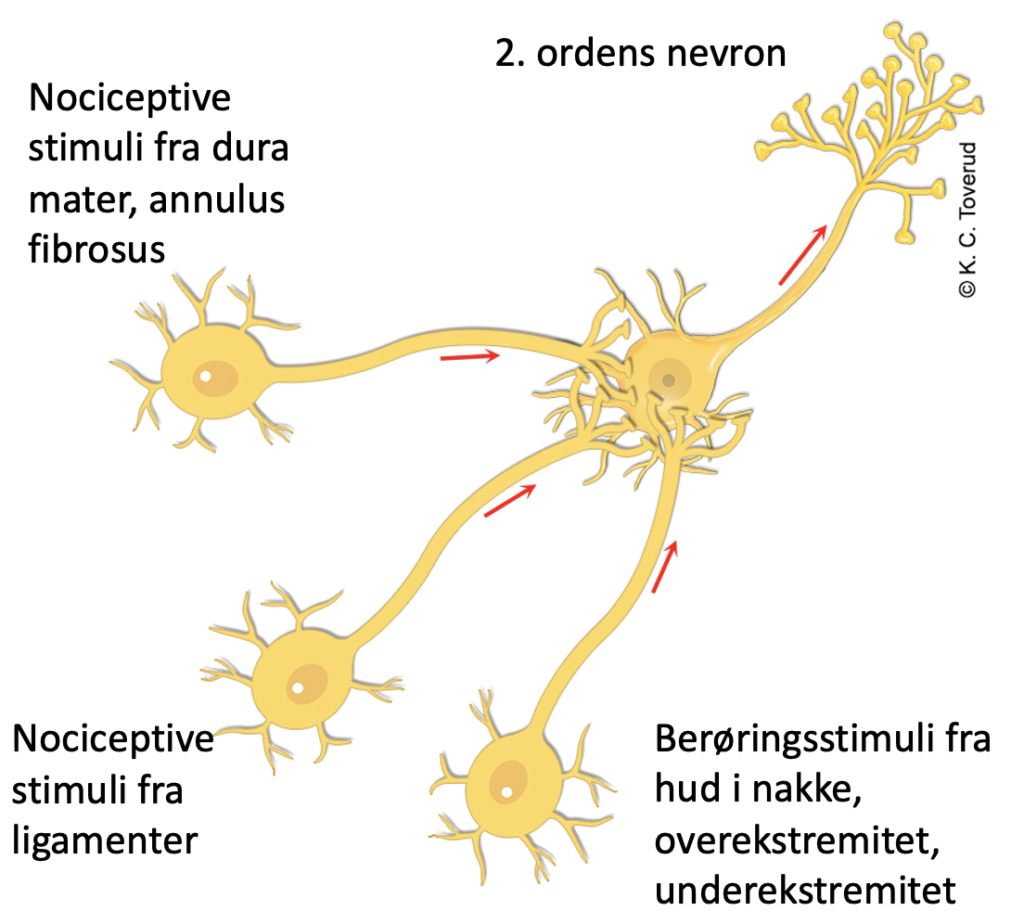
- En nevrogen mekanisme som sørger for at informasjon fra flere kilder (nociseptive og ikke-nociseptive) samles i et 2. ordens nevron som videresender informasjon til høyere nivåer i CNS
- Forårsaker en opplevelse av at smerten sitter i hudområder i nakke/skulder, overekstremitet eller underekstremitet
Somatisk refererte smerter, karakter
- Smertene oppleves som dyp, vedvarende, verkende og gnagende
- Smertene kan også føles som ekspanderende press
- De fleste pasientene synes det er vanskelig å definere utbredelsen av smertene, men de kan raskt identifisere det mest smertefulle punktet
- Smerteutbredelsen ser ut til å følge den segmentale innervasjonen til de dype strukturene i bevegelsesapparatet (columna og ekstremiteter) som muskler, ledd, ligamenter, intervertebralskiver og dura mater
- Det er ikke strukturen som er skadet som bestemmersmerteutbredelsen, men strukturens nerveforskyning. Det betyrat enhver struktur som innerveres fra det samme segmentet imedulla spinalis vil ha den samme smerteutbredelsen. Kliniskklarer man derfor ikke å avgjøre smertens eksakte utgangspunktut fra angivelse av smerteutbredelsen, men smerteutbredelsen girlegen en indikasjon på smertens mest sannsynlige segmentalelokalisasjon.
- En systematisk klinisk undersøkelse vil bidra til en mer presisdefinisjon av hviølken struktur I bevegelsesapparatet som er skadet
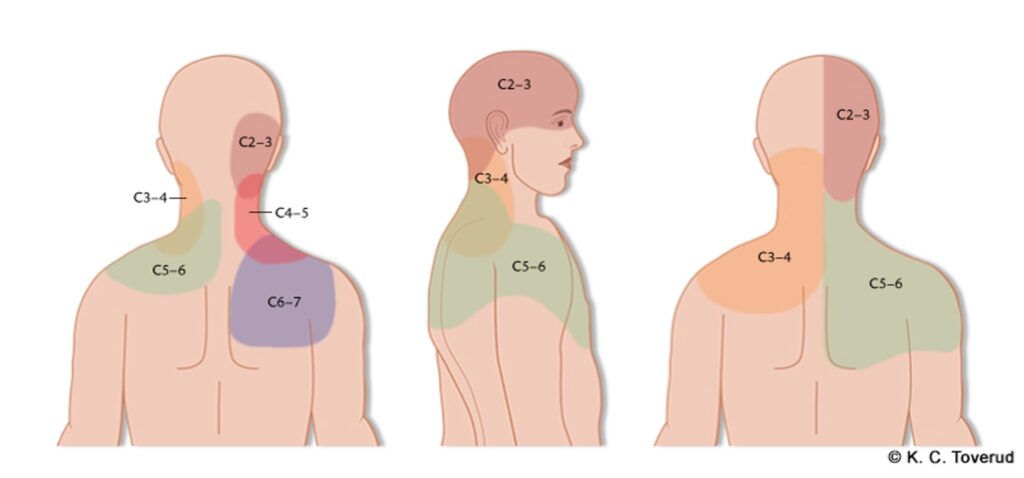
Refererte smerter nakke
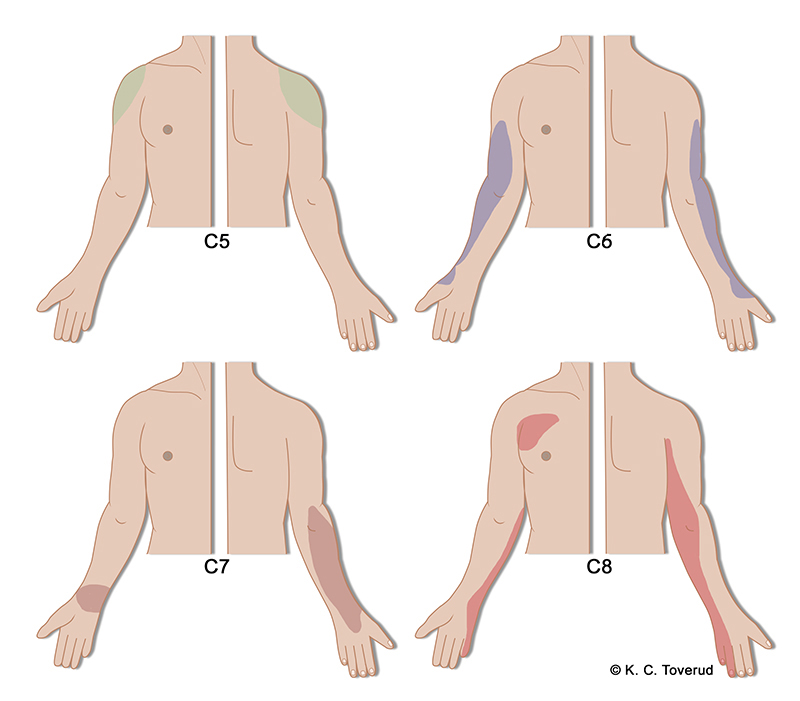
Refererte smerter overekstremitet
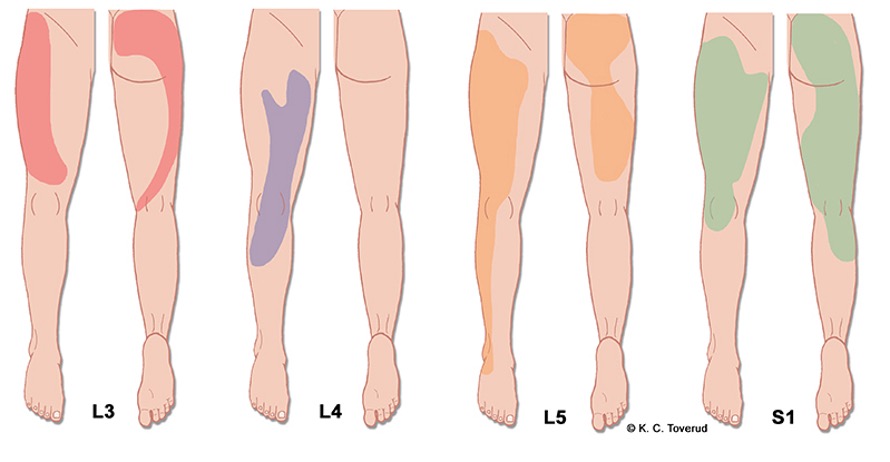
Refererte smerter underekstremitet
Vurdering av diagnostiske tester
Hva er en Klinisk test?
- En klinisk test brukes til å endre klinikerens estimat av hvor sannsynlig det er at pasienten har en spesifikk sykdom
- Alle kliniske tester vurderes opp i mot hvor godt de samsvarer med en referansestandard
- Referansestandarden (for eksempel MR) ansees å være det nærmeste man kan komme sannheten om at en spesifikk sykdom foreligger
- Resultatene av testen sammenlignes med referansestandarden for å avgjøre hvor mange av pasientene som er korrekt diagnostisert ved bruk av en klinisk test
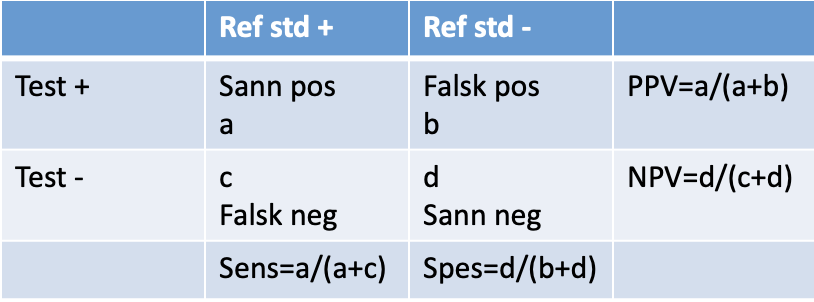
Sensitivitet og Spesifisitet
- Sensitivitet = 100 % × a/(a+c)
- Testens evne til å plukke ut de pasientene som faktisk har den sykdommen som referansestandarden indikerer. Høy sensitivitet viktig i diagnostikk.
- En negativ test med høy sensitivitet utelukker sykdommen (SnNout)
- Spesifisitet = 100 % × d/(b+d)
- Testens evne til å plukke ut de pasientene som faktisk ikke har den sykdommen som referansestandarden indikerer. Høy spesifisitet viktig i screening.
- En positiv test med høy spesifisitet bekrefter sykdommen (SpPin)
Prediktiv verdi
- Positiv Prediktiv Verdi (PPV)
- PPV=100 % × a/(a+b)
- Sannsynligheten for at en pasient med positiv test har sykdommen
- Negativ Prediktiv Verdi (NPV)
- NPV=100 % × d/(c+d)
- Sannsynligheten for at en pasient med negativ test ikke har sykdommen
Likelihood Ratio (LR)
- Positiv LR (Positiv test)
- Beskriver forholdet (ratio) mellom sannsynligheten for å få en positiv test gitt at sykdommen er tilstede og sannsynligheten for å få en positiv test gitt at det ikke foreligger sykdom, dvs forholdet mellom andelen (rate) sanne positive og andelen (rate) falske positive.
- Positiv LR = Sensitivitet/ (1 – Spesifisitet). Verdi > 1, mer sannsynlig positiv test hos syke.
- Spørsmål: Gitt positiv test, hvor stor økning kan vi forvente i sannsynlighet i retning av at sykdom er tilstede? God indikator for «ruling-in» diagnosen.
- Negativ LR (Negativ test)
- Beskriver forholdet (ratio) mellom sannsynligheten for å få en negativ test gitt at sykdommen er tilstede og sannsynligheten for å få en negativ test gitt at det ikke foreligger sykdom, dvs. forholdet mellom andelen (rate) falske negative og andelen (rate) sanne negative.
- Negativ LR = (1 – Sensitivitet) / Spesifisitet. Verdi < 1, mindre sannsynlig negativ test hos syke.
- Spørsmål: Gitt negativ test, hvor stort fall kan vi forvente i sannsynlighet i retning av at sykdom ikke er tilstede? God indikator for «ruling-out» diagnosen.
Tolkning av Likelihood Ratios
Positiv LR > 1 øker sannsynlighet for at sykdom foreligger gitt en positiv test
Negativ LR < 1 senker sannsynlighet for at sykdom foreligger gitt en negativ test

Gode tester har
LR+ > 10
LR – < 0,1
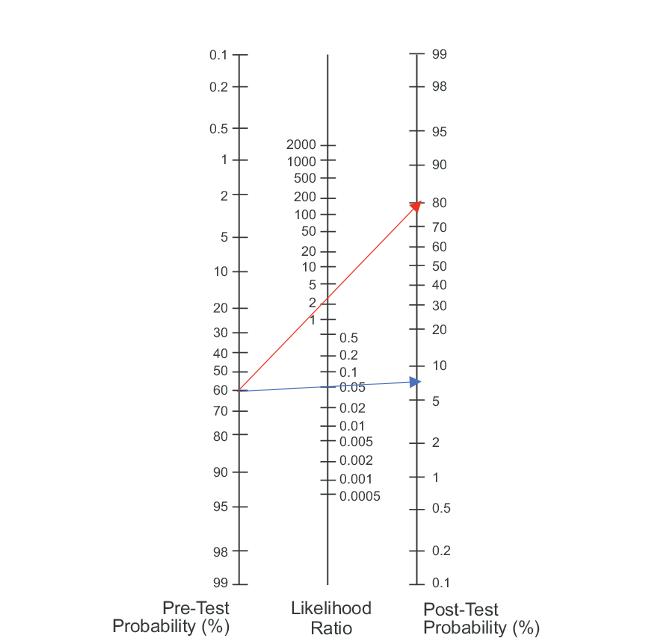
Fagan’s nomogram
Pretest probability=Sykdommens prevalens i befolkningen, eller når ukjent basert på en samlet vurdering fra anamnese, tidligere tester og legens erfaring.
Når posttest probability øker blir legen mer sikker på at det foreligger sykdom og kan starte behandling (treatment threshold).
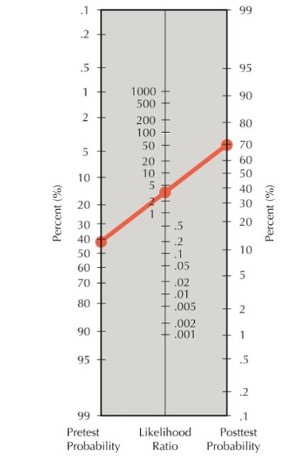
Her er pretest prevalens av sykdommen 40 %, testens LR+ er 4 og sannsynligheten for sykdom gitt en positiv test øker til 70 %
Eksempel 1: Testegenskaper «Spurling test»
Allmennpraksis versus Nevrokirurgisk poliklinikk
Wainner RS et al. Reliability and diagnostic accuracy of the clinical examination and patient self-report measures for cervical radiculopathy. Spine 2003:28(1):52-62
Spurling test
Allmennpraksis versus nevrokirurgisk poliklinikk
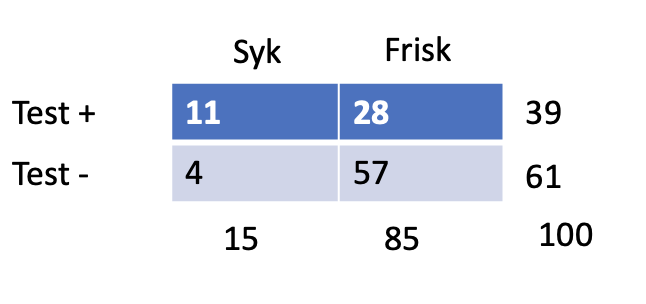
Testegenskaper; Sens 50, Spec 74, LR+ 1,92, LR- 0,67
Prevalens nerverotaffeksjon
Allmennpraksis 6%
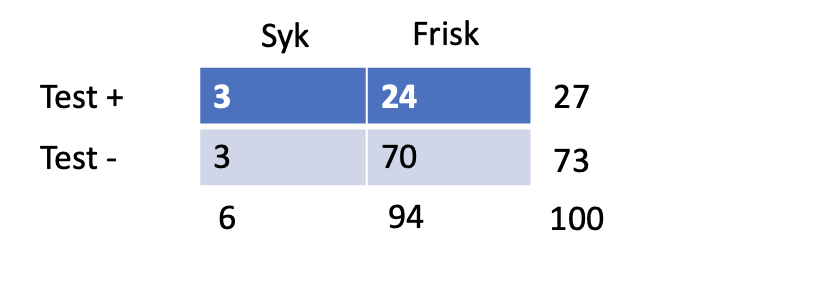
PPV = 100 % × 3/3+24 = 11 %
NPV = 100 % × 70/3+70 = 96 %
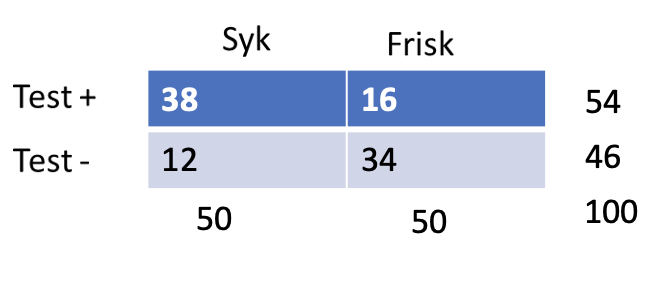
Prevalens nerverotaffeksjon
Nevrokirurgisk poliklinikk 30%
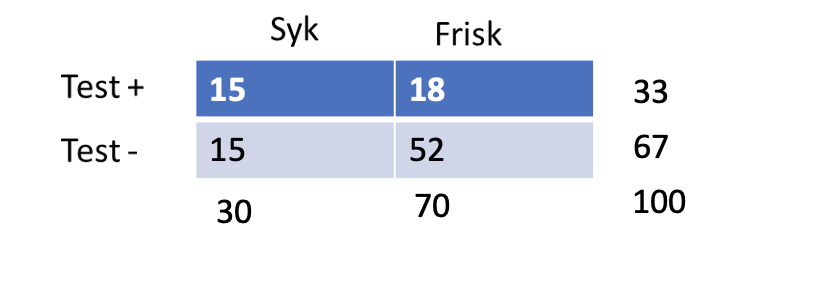
PPV = 100 % × 15/15+18 = 46 %
NPV = 100 % × 52/15+52 = 78 %
Tolkning Prediktiv Verdi Spurling test, avhengig av prevalens av sykdommen
Allmennpraksis,
prevalens nerverotaffeksjon 6%
- PPV = 11 %
- Sannsynligheten for nerverotaffeksjon ved positiv test er 11 %
- NPV = 96 %
- Sannsynligheten for å ikke ha nerverotaffeksjon ved negativ test er 96 %
Nevrokirurgisk poliklinikk,
prevalens nerverotaffeksjon 30%
- PPV = 46 %
- Sannsynligheten for nerverotaffeksjon ved positiv test er 46 %
- NPV = 78 %
- Sannsynligheten for å ikke ha nerverotaffeksjon ved negativ test er 78 %
- Når prevalensen av sykdom er lav blir man mindre sikker på at et positivt testresultat indikerer at det foreligger sykdom, andelen falsk positive øker. PPV er lav ved lav prevalens av sykdommen.
- Når prevalensen av sykdommen er lav blir man mer sikker på at et negativt testresultat indikerer at det ikke foreligger sykdom. NPV er høy ved lav prevalens av sykdommen.
- PPV påvirkes mest av endring i prevalens, i dette eksempelet øker PPV med 35 % mens NPV faller med 18 % når prevalensen av sykdommen øker fra 6 % til 30 %.
Tolkning Likelihood Ratio Spurling test, uavhengig av prevalens av sykdommen
Sannsynligheten for nerverotaffeksjon ved positiv test (rød pil) i allmennpraksis øker fra 6% til 10% ved negativ test (blå pil) fall til 5%
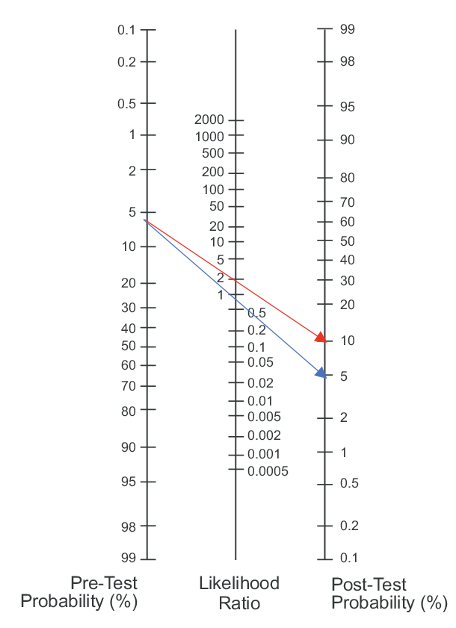
Sannsynligheten for nerverotaffeksjon ved positiv test (rød pil) i nevrokirurgisk poliklinikk øker fra 30% til 40% ved negativ test (blå pil) fall til 20 %

Eksempel 2: Testegenskaper «Painful Arc test»
Allmennpraksis versus Ortopedisk poliklinikk
Michener LA et al. Reliability and diagnostic accuracy of 5 physical examination tests and combination of tests for subacromial impingement. Arch Phys Med Rehabil. 2009;90(11):1898-1903
Painful Arc
Allmennpraksis versus ortopedisk poliklinikk
Testegenskaper: Sens 75, Spec 67, LR+ 2,25, LR- 0,38
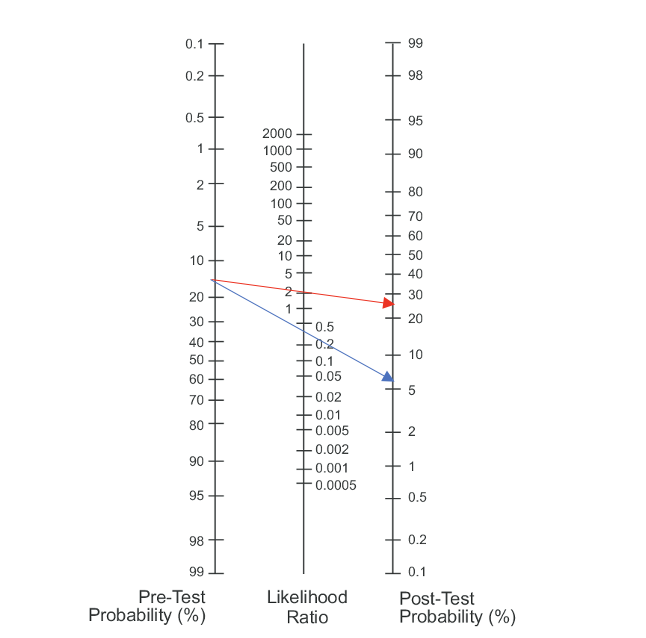
Prevalens impingement
Allmennpraksis 15%
PPV = 28 %
NPV = 93 %
Prevalens impingement
Ortopedisk poliklinikk 50%
PPV = 70 %
NPV = 73 %
Tolkning Prediktiv Verdi Painful Arc
Allmennpraksis,
Prevalens impingement 15%
- PPV = 28 %
- Sannsynligheten for impingement ved positiv test er 28 %
- NPV = 93 %
- Sannsynligheten for å ikke ha impingement ved negativ test er 93 %
Ortopedisk poliklinikk,
prevalens impingement 50%
- PPV = 70 %
- Sannsynligheten for impingement ved positiv test er 70 %
- NPV = 73 %
- Sannsynligheten for å ikke ha impingement ved negativ test er 73 %
- Når prevalensen av sykdom er lav blir man mindre sikker på at et positivt testresultat indikerer at det foreligger sykdom, andelen falsk positive øker. PPV er lav ved lav prevalens av sykdommen.
- Når prevalensen av sykdommen er lav blir man mer sikker på at et negativt testresultat indikerer at det ikke foreligger sykdom. NPV er høy ved lav prevalens av sykdommen.
- PPV påvirkes mest av endring i prevalens, i dette eksempelet øker PPV med 42 % mens NPV faller med 20 % når prevalensen av sykdommen øker fra 15 % til 50 %.
Tolkning Likelihood Ratio Painful Arc
Sannsynligheten for impingement ved positiv test (rød pil) i allmennpraksis øker fra 15% til 28%, ved negativ test (blå pil) fall til 6% sannsynlighet
Sannsynlighet for impingement ved positiv test (rød pil) i ortopedisk poliklinikk øker fra 50% til 66%, ved negativ test (blå pil) fall til 19% sannsynlighet
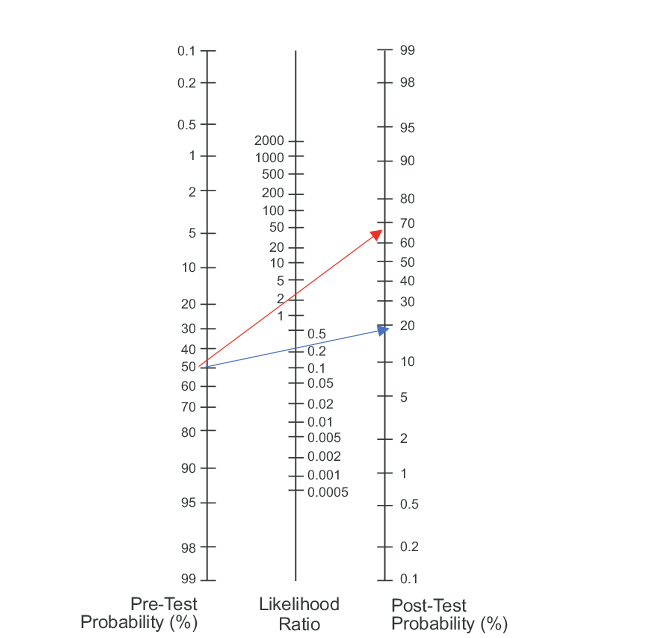
Eksempel 3: Testegenskaper «Laseques test»
Allmennpraksis versus Nevrokirurgisk poliklinikk
Stankovic R et al. Use of lumbar extension,slump test, physical and neurological examination in the evaluation of patients with suspected herniated nucleus pulposus:a prospective clinical study. Man Ther. 1999;4 (1):25-32
Laseques test
Allmennpraksis versus nevrokirurgisk poliklinikk
Testegenskaper: Sens 97, Spec 57, LR+ 2,23, LR- 0,05
Prevalens strålesmerter ben
Allmennpraksis 11%

PPV = 21 %
NPV = 98 %
Prevalens strålesmerter ben
Nevrokirurgisk poliklinikk 60%
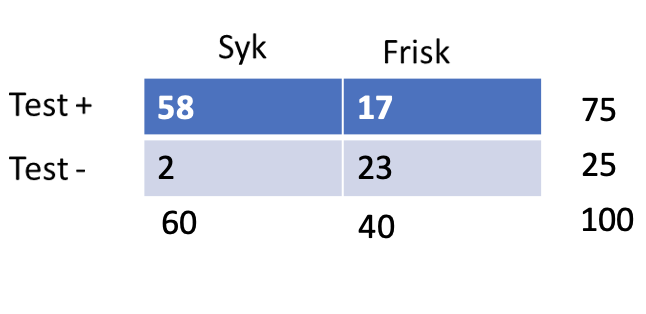
PPV = 77 %
NPV = 92 %
Tolkning Prediktiv Verdi Laseques test
Allmennpraksis,
prevalens strålesmerter ben 11%
- PPV = 21 %
- Sannsynligheten for nerverotaffeksjon ved positiv test er 21 %
- NPV = 98 %
- Sannsynligheten for å ikke ha nerverotaffeksjon ved negativ test er 98 %
Nevrokirurgisk poliklinikk,
prevalens strålesmerter ben 60%
- PPV = 77 %
- Sannsynligheten for nerverotaffeksjon ved positiv test er 77 %
- NPV = 92 %
- Sannsynligheten for å ikke ha nerverotaffeksjon ved negativ test er 92 %
- Når prevalensen av sykdom er lav blir man mindre sikker på at et positivt testresultat indikerer at det foreligger sykdom, andelen falsk positive øker. PPV er lav ved lav prevalens av sykdommen.
- Når prevalensen av sykdommen er lav blir man mer sikker på at et negativt testresultat indikerer at det ikke foreligger sykdom. NPV er høy ved lav prevalens av sykdommen.
- PPV påvirkes mest av endring i prevalens, i dette eksempelet øker PPV med 56 % mens NPV faller med 6 % når prevalensen av sykdommen øker fra 11 % til 60 %.
Tolkning Likelihood Ratio Laseques test
Sannsynligheten for nerverotaffeksjon ved positiv test (rød pil) i allmennpraksis øker fra 11% til 28%, ved negativ test (blå pil) fall til 1% sannsynlighet
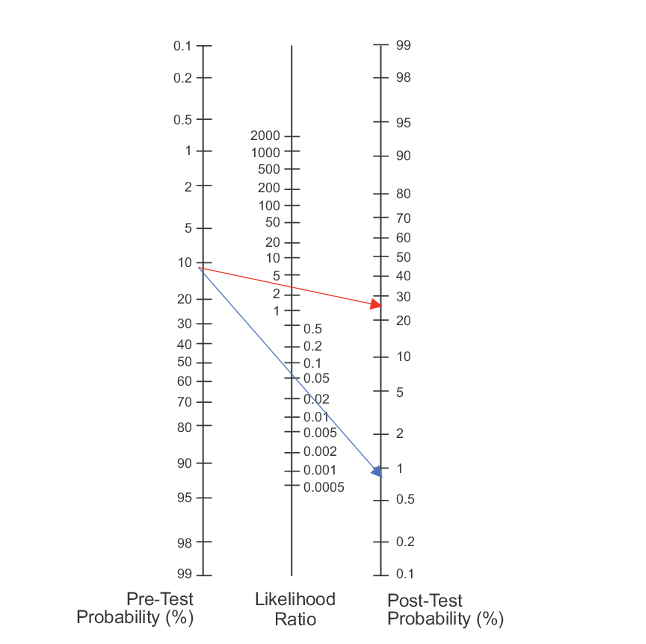
Sannsynligheten for nerverotaffeksjon ved positiv test (rød pil) i nevrokirurgisk poliklinikk øker fra 60% til 80%, ved negativ test (blå pil) fall til 7% sannsynlighet